«перевозчик-4» (лпнп)
Липопротеиды низкой плотности (ЛПНП; их называют также β-липопротеидами) являются основным переносчиком эндогенного холестерина в крови (около 70% общего холестерина плазмы). Плотность — 1,019–0,063 г/мл, диаметр частицы — 18–28 нм. Сферические частицы ЛПНП состоят на 80% из липидов, на 20% из белков, ключевым белком является аполипопротеин В-100 (АпоВ-100).
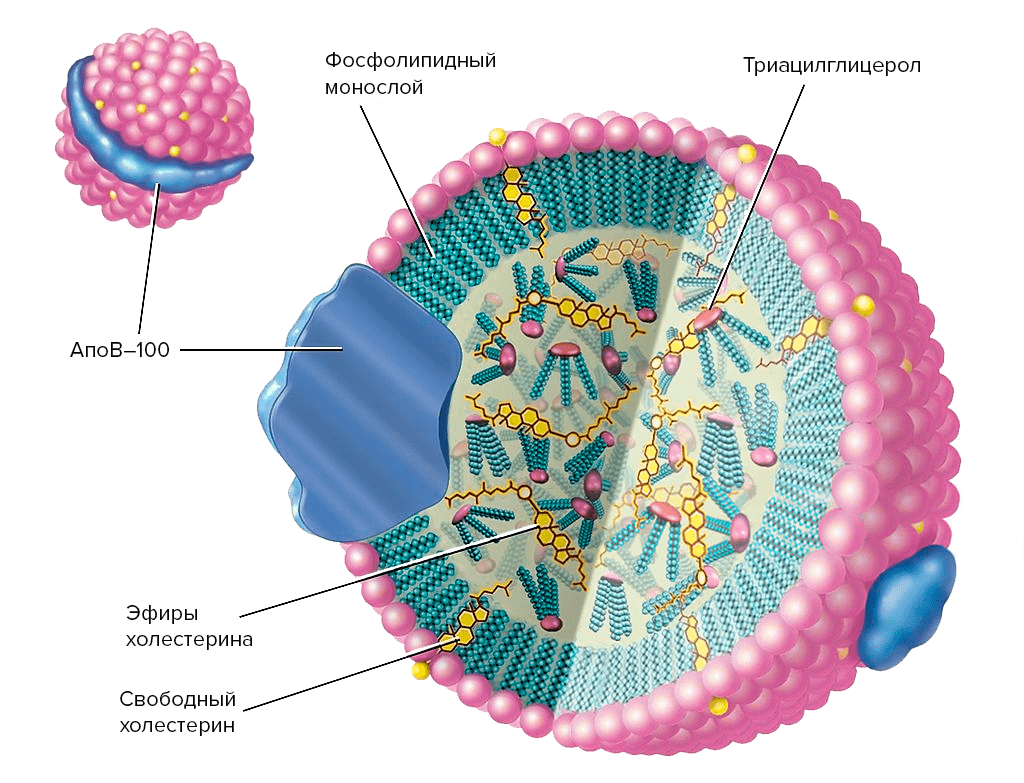
Рисунок 6. Строение сферической частицы Х-ЛПНП (частицы Х-ЛПВП имеют похожую организацию, их основной аполипопротеин — АпоА). В таком упакованном виде холестерин переносится из печени в ткани. Частицы ЛПНП варьируют по размеру, плотности, составу и физико-химическим свойствам, вследствие чего количество их субфракций может достигать 15. Обычно различают большие легкие, малые плотные и промежуточные. Большие легкие содержат 2750 молекул холестерина, малые плотные — 2100. Количественное распределение разных ЛПНП по субфракциям у разных людей может варьировать.
Липидное ядро ЛПНП почти полностью состоит из эфиров холестерина. Период полужизни ЛПНП в крови — 2,5 дня. За это время до 75% из них захватывается клетками печени, а остальные 25% попадают в другие органы. Чтобы холестерин попал в печень, ее клетки должны «выхватить» ЛПНП из кровяного русла. Для этого на поверхности каждой частицы и находятся сигнальные аполипопротеины (иногда для краткости их называют апопротеинами или апобелками), а на поверхности клетки-захватчицы — соответствующие им рецепторы. Именно за открытие в клетках печени специфического рецептора LXR (liver X receptor) для поглощения из крови избыточного Х-ЛПНП американские генетики Майкл Браун и Джозеф Голдстайн в 1985 году и получили Нобелевскую премию в области физиологии и медицины «за выдающиеся открытия, касающиеся обмена холестерина и лечения нарушений уровня холестерина в крови». Рецепторы имеют высокое сродство к ЛПНП и прочно связывают их. Основная функция LXR — обратный транспорт холестерина в печень, вывод с желчью, снижение кишечного всасывания [28], [31].
Метаболизм ЛПНП идет двумя путями. Первый путь — связывание с АпоВ/Е-рецепторами печени, клеток надпочечников и периферических клеток, включая гладкомышечные клетки и фибробласты. В норме рецептор-опосредованным путем из кровеносного русла удаляется около 75% ЛПНП. После проникновения в клетку частицы ЛПНП распадаются и высвобождают свободный холестерин. Существует обратная отрицательная связь: чем больше холестерина внутри клетки, тем хуже он поглощается. При избытке внутриклеточного холестерина он через взаимодействие с геном рецептора ЛПНП подавляет синтез рецепторов к ЛПНП и, наоборот, при низком уровне внутриклеточного холестерина синтез рецепторов к ЛПНП возрастает.
Альтернативный путь метаболизма частиц ЛПНП — окисление. Перекисно-модифицированные ЛПНП слабо распознаются Апо-В/Е-рецепторами, но быстро распознаются и захватываются так называемыми скэвенджерами (англ. scavenger — мусорщик) — рецепторами макрофагов [32]. Этот путь катаболизма ЛПНП, в отличие от рецептор-зависимого пути, не подавляется при увеличении количества внутриклеточного холестерина. Развитие этого процесса приводит к превращению макрофагов в переполненные эфирами холестерина «пенистые» клетки — компоненты жировых пятен [33]. Последние являются предшественниками атеросклеротической бляшки, за что липопротеиды низкой плотности считают «плохими» липопротеидами.
«плохой» и «хороший»
Термины «плохой» и «хороший» холестерин возникли после того, как было установлено, что в организме холестерин никогда не бывает сам по себе — он всегда связан с липидами [36]. Различные классы липопротеинов по-разному причастны к возникновению атеросклероза.
Так, атерогенность липопротеинов частично зависит от размера частиц. Самые мелкие липопротеиды, такие как ЛПВП, легко проникают в стенку сосуда, но так же легко ее покидают, не вызывая образования атеросклеротической бляшки. За это их и называют «хорошими» липопротеинами. ЛПНП, ЛППП и ЛПОНП при окислении легко задерживаются в сосудистой стенке. ЛПНП — наиболее атерогенные липопротеины крови.
А вот хиломикроны сами по себе неатерогенны: они слишком велики, вследствие чего неспособны проникать в сосудистый эпителий и вызывать эндотелиальные дисфункции. Но когда их триглицеридная «начинка» расходуется, их остатки (remnants) сильно уменьшаются в размерах и приобретают потенциальную атерогенность.
Такие ремнантные частицы содержат экзогенный (пищевой) холестерин, апоВ-48 и апоЕ. Именно маленький размер ремнантных хиломикронов позволяет им проникать через стенки артерий и связываться со специфическими участками на тканевых макрофагах, вызывая их превращение в «пенистые» клетки и запуская медленный воспалительный процесс в стенках артерий (об этом — чуть позже).
В норме апоЕ, расположенный на поверхности таких частиц, в печени связывается с рецепторами Х-ЛПНП и там же утилизируется. Но до этого момента ремнантные частицы (теоретически) могут успеть реализовать свою потенциальную атерогенность, особенно, если печень нездорова (например, поражена вирусом гепатита С)
Большая часть того того, что известно о «хороших» и «плохих» свойствах холестерина, касается именно липопротеинов — «перевозчиков». Холестерин, связанный с липопротеинами низкой, промежуточной и очень низкой плотности, стали называть «плохим», а связанный с не имеющими отношения к атеросклерозу липопротеинами высокой плотности — «хорошим» [39].
Это стало очевидным из многочисленных проспективных исследований, в которых было доказано, что повышение уровня «плохого» Х-ЛПНП и понижение концентрации «хорошего» Х-ЛПВП увеличивает риск возникновения и развития атеросклероза, риски фатальных и нефатальных инфарктов миокарда и ишемических инсультов [40], [41].
Полученные результаты послужили платформой для разработки рекомендаций по снижению концентрации «плохого» холестерина, ставших, как считали, основой профилактики атеросклероза и стратегической целью диетического и медикаментозного вмешательства.
Казалось, что исследования ученых, проведенные на самом современном молекулярном уровне, выстроили четкую схему формирования атеросклероза как болезни нарушенного липидного обмена. Эту гипотезу как будто подтверждали и результаты лечения антиатеросклеротическими препаратами, мишенью которых был холестерин.
Препараты, воздействующие на различные звенья липидного обмена, уменьшали частоту осложнений атеросклероза, предупреждали его дальнейшее развитие. В который раз казалось, что проблема атеросклероза решена. Но, как оказалось, все не так просто, и остались вопросы, ответов на которые не было.
Государственное бюджетное учреждение здравоохранения ямало-ненецкого автономного округа
Холестерин – органическое вещество, природный жирорастворимый спирт. В организме всех живых существ, входит в состав клеточной стенки, образуя ее структурность и участвуя в транспорте веществ внутрь клетки и обратно.
Холестерин существует в виде двух: LDL или липопротеид низкой плотности (ЛПНП) называют «плохим» холестерином. Липопротеид высокой плотности (ЛПВП) или HDL — называют «хорошим».
Высокий холестерин в крови, не считавшийся проблемой еще несколько десятков лет назад, сейчас волнует многих. Инфаркты и инсульты уносят жизни многих людей, и причиной половины их них является атеросклероз сосудов, который, в свою очередь, является следствием повышенного холестерина в крови у мужчин и женщин. О чем это говорит, и что надо делать в таком случае.
Показано определение холестерина следующим пациентам:
• Женщинам, длительно принимающим гормональные контрацептивы;
• Женщинам в менопаузе;
• Мужчинам после 35 лет;
•Людям из группы риска по наследственности;
• При достижении определенного возраста;
• Страдающим сахарным диабетом и гипотиреозом;
• Страдающим ожирением;
• Имеющим вредные привычки;
• При наличии симптомов системного атеросклероза.

Большинство специалистов считают, что сидячая работа, малоподвижный образ жизни, отсутствие регулярной физической нагрузки на свежем воздухе, переедание, обилие вредной пищи в рационе — являются определяющими факторами в раннем развитии атеросклероза и причинами высокого холестерина у населения.
Норма холестерина может колебаться в диапазоне 3,6-7,8 ммоль/л. Однако врачи говорят, что любой уровень холестерина свыше 6 ммоль/л считают повышенным и представляет риск для здоровья, так как может спровоцировать атеросклероз, другим словом закупорить сосуды, создавая препятствия для тока крови по венам и артериям.
Классификация уровней холестерина в крови:
• Оптимальный – 5 и менее ммоль/л.
• Умеренно повышенный – 5-6 ммоль/л.
• Опасно повышенный холестерин – 7,8 ммоль/л.
При этом различают несколько видов данных соединений:
• ЛПВП – липопротеиды высокой плотности, транспортируют излишки свободного холестерина из тканей в печень для переработки и выведения.
• ЛПНП – липопротеиды низкой плотности, предназначенные для транспорта холестерина из печени к тканям.
• ЛПОНП – липопротеиды очень низкой плотности, переносят эндогенный холестерин, триглицериды в организме.

Повышенное содержание в крови холестерина способствует развитию атеросклеротического поражения стенок кровеносных сосудов и является одним из факторов риска развития тяжелых сердечно-сосудистых заболеваний, таких как стенокардия (ишемическая болезнь сердца) и инфаркт миокарда, мозговой инсульт и перемежающаяся хромота.
Почему холестерин в крови повышен, о чем это говорит и что надо делать? Риск появления повышенного холестерина увеличивается в случае наследственной предрасположенности, если близкие родственники больны атеросклерозом, ИБС или артериальной гипертензией.
С возрастом риск развития гиперхолестеринемии также повышается. В среднем возрасте повышение холестерина чаще выявляется у мужчин, однако с наступлением климакса женщины становятся подвержены этой патологии так же часто, как и мужчины.
Тем не менее, основные причины высокого холестерина у женщин или мужчин имеют приобретенный характер:
• Неправильный образ жизни больного: гиподинамия, курение, злоупотребление спиртными напитками, частые стрессовые ситуации;
• Сопутствующие заболевания: ожирение, сахарный диабет, системные заболевания соединительной ткани;
• Кулинарные предпочтения: регулярное употребление жирной пищи, животного происхождения, недостаточное количество в рационе свежих овощей и фруктов.
Все вышеперечисленные факторы – это прямые ответы, почему может быть повышен холестерин, а точнее, это прямые результаты некачественного отношения к своему здоровью.
Симптомы
Вот определенные признаки, по которым можно выявить холестерин выше нормы:
• стенокардия из-за суживания коронарных артерий сердца.
• боли в ногах при физических нагрузках.
• наличие сгустков крови и разрывов кровеносных сосудов.
• разрыв бляшек и как следствие сердечная недостаточность.
• наличие ксантомы – это желтые пятна на коже, чаще всего в области глаз.
Сам по себе высокий холестерин не имеет никаких признаков. Симптомы бывают у атеросклероза – общепринятого последствия излишнего холестерина. Если простуду вы можете распознать по легкому насморку, то повышенный холестерин в крови иногда обнаруживается только после инфаркта.
Иными словами, не стоит дожидаться, пока признаки высокого холестерина проявят себя. Лучше делать анализы для профилактики раз в 1-5 лет (в зависимости от риска).

Как лечить повышенный холестерин?
Для того, чтобы снизить высокий уровень холестерина в крови нужен комплексный подход. Проконсультируйтесь со своим лечащим врачом для выбора оптимальной программы борьбы с повышенным содержанием холестерина.
В зависимости от степени риска, применяются разные методы лечения:
• отказ от вредных привычек;
• лечебная физкультура;
• снижение веса;
• специальные диеты;
• медикаментозное лечение.
Помогает снизить холестерин в крови у женщин и мужчин:
• физическая активность 5-6 раз в неделю по 30-60 минут;
• не ешьте продукты, содержащие транс-жиры;
• ешьте побольше клетчатки, в продуктах, разрешенных для низко-углеводной диеты;
• ешьте морскую рыбу хотя бы 2 раза в неделю или принимайте жирные кислоты Омега-3;
• бросьте курить;
• будьте трезвенником или пейте алкоголь умеренно.

Следует отметить важное значение регулярных медицинских осмотров, ведь большинство заболеваний гораздо проще вылечить на начальной стадии, когда человека еще практически ничто не беспокоит. Помните: осложнения, которые вызываются повышенным холестерином, необратимы, а лечение не избавляет от существующих проблем, а лишь предотвращает развитие новых.
Для того, чтобы понизить гиперхолестеринемию, следует ограничить в своем рационе продукты повышающие холестерин:

красное мясо – говядина, телятина;

желток яйца;

жирная свинина, баранина, сало;

субпродукты;

сосиски, колбасы;

мясо утки;

майонез;

консервы;

легкоусвояемые углеводы;

жареные блюда;

маргарин;

кофе;

продукты, содержащие транс-жиры, так называемый фаст-фуд: чипсы, крекеры и т.п.;

молочка высокой жирности: сыр, сливки, сметана, молоко, мороженое, сливочное масло, топленое масло;

устрицы, крабы, креветки, икра. К примеру, лобстер весом 100 гр. содержит 70 мг. холестерина.
Не стоит забывать, что в среднем, лишь 30% холестерина поступают в кровь извне. Остальная его часть вырабатывается организмом самостоятельно. Поэтому даже если с помощью различных диет пытаться снизить уровень этих жиров, то «убрать» его существенную долю все равно не получится.
Специалисты рекомендуют придерживаться безхолестериновой диеты не с целью профилактики, а лишь в лечебных целях, когда уровень этих жиров действительно высокий.
Помимо ограничение продуктов, которые повышают холестерин, можно добавить в свой рацион питания продукты, понижающие уровень холестерина.

авокадо;
зародыши пшеницы;

отруби коричневого риса;
семена кунжута;

семечки подсолнуха;

фисташки;

семена тыквы;

кедровые орехи;
льняное семя;

миндаль;

оливковое масло;

зелень в любом виде;

дикий лосось и сардины — рыбий жир;

черника, малина, клубника, клюква, брусника, черноплодная рябина, гранат, красный виноград.
Также исключив кофе и заменив его на качественный некрепкий зеленый чай можно сократить уровень холестерина на 15%.

Занятия спортом
Самый простой и естественный способ поддерживать сосуды в хорошей форме — это движение: физический труд, гимнастика, танцы, прогулки, словом, все, что приносит ощущение мышечной радости. У людей, физически активных, уровень общего холестерина обычно бывает ниже, а уровень «хорошего» — выше.
Получасовая ходьба в умеренном темпе 3–5 раз в неделю, чтобы пульс учащался не более чем на 10–15 ударов в минуту, — прекрасный цикл терапии.

Кроме таких способов, как повышение физической нагрузки, ведение здорового образа жизни и употребления в пищу здоровых продуктов, человеку с повышенным уровнем холестерина может быть предложен прием медикаментозных средств. #ямалздоров #нацпроектдемография89 #нацпроектздравоохранение89
И ты, «брут»?!
Мы помним, какие хорошие ЛПВП! Ведь они удаляют избыточный холестерин из клеток органов, тканей и крови, то есть проявляют антиатерогенные свойства. Помимо этого, частицы ЛПВП, содержащие «хороший» холестерин (Х-ЛПВП), обладают многими другими положительными характеристиками [50], [51]:
- их основные белки — АпоА1 и АпоАII — являются эффективными антиоксидантами;
- с ними связан особый фермент параоксоназа 1 (ПОН 1), который ингибирует окисление Х-ЛПНП, расщепляя токсичные окисленные липиды в составе о-Х-ЛПНП;
- уменьшая связывание моноцитов крови со стенками артерий, они проявляют противовоспалительные качества;
- стимулируют движение эндотелиальных клеток;
- ингибируют синтез факторов активации тромбоцитов эндотелиальными клетками;
- защищают эритроциты от генерации прокоагулянтной активности, что понижает вероятность образования тромбов;
- стимулируют синтез простациклинов эндотелиальными клетками, продлевая время их жизни;
- уменьшают синтез ДНК в васкулярных гладких мышцах, индуцируемый эпидермальным фактором роста;
- имеют тромболитические свойства;
- модулируют эндотелиальную функцию, очевидно, за счет стимулирования продукции NO.
Количественный вклад каждого из этих факторов в понижении риска атерогенеза пока не ясен, но в целом их значение трудно переоценить [28]. Так можно ли ожидать от такого «хорошего» Х-ЛПВП каких-нибудь «подлянок»? Увы, да!
Оказалось, плазменные частицы Х-ЛПВП очень неоднородны по физико-химическим свойствам, метаболизму и биологической активности. Антиатерогенные свойства Х-ЛПВП могут пострадать при нарушениях обмена веществ, связанных с прогрессирующим атеросклерозом.
Действительно, метаболический синдром и диабет 2 типа характеризуются не только повышенным сердечно-сосудистым риском и низким уровнем холестерина в ЛПВП, но также и функциональной дефективностью. Функциональный недостаток ЛПВП глубоко связан с изменениями их внутрисосудистого метаболизма и компонентного состава.
Формирование частиц ЛПВП с ослабленным антиатерогенным действием обусловлено обогащением ядра частицы триглицеридами и обеднением эфирами холестерина, изменением структуры аполипопротеина A-I (апоA-I), заменой апоA-I сывороточным амилоидом А и модификацией белковых компонентов в результате окисления и гликозилирования.
Также установлено, что при острой фазе воспаления снижается концентрация основного апопротеина Х-ЛПВП — апоА, который обеспечивает обратный транспорт холестерина. Более того, снижается уровень ПОН 1 — независимого показателя риска предрасположенности к ишемической болезни сердца (ИБС) и инфаркту миокарда (ИМ).
В результате таких трагических событий при воспалительном процессе большинство антиатерогенных функций Х-ЛПВП превращаются в свою противоположность: «хороший» Х-ЛПВП становится «плохим» [53]. У лиц с ССЗ весьма часто обнаруживается именно провоспалительный и атерогенный вариант Х-ЛПВП.
К сожалению, потеря Х-ЛПВП антиатерогенных свойств — не единственная беда, которая с ним приключается при воспалении. Он также подвергается окислению благодаря действию МПО. Частицы Х-ЛПВП, выделенные из атеросклеротических повреждений, содержат этот фермент.
Американские ученые выяснили, как холестерин переносится из липопротеидов высокой плотности (ЛПВП) в липопротеиды низкой плотности (ЛПНП), становясь из «хорошего» «плохим». Полученные данные подтвердили существовавшую гипотезу о том, что холестерин перемещается между липопротеидами разных фракций по тоннелю, проходящему через центр молекулы белка-переносчика эфиров холестерина (БПЭХС) (рис. 8). Таким образом, Х-ЛПВП — действительно «хороший», но лишь до поры до времени [54].

Рисунок 8. Белок-переносчик эфиров холестерина (БПЭХС). Исследователи из Национальной лаборатории Лоренса Беркли при Министерстве энергетики США впервые методом электронной микроскопии получили изображение структуры БПЭХС, транспортирующего холестерин из ЛПВП в ЛПНП. БПЭХС является небольшой (53 кДа) молекулой, имеющей форму банана, с заостренным N-концом и сферическим С-концом. N-конец проникает в ЛПВП, а С-конец взаимодействует с ЛПНП, что приводит к образованию трехкомпонентного комплекса. На основании структурного анализа было сделано предположение, что такое взаимодействие может создавать молекулярные силы, изменяющие форму концов БПЭХС с образованием пор с обеих сторон молекулы. Эти поры соединяются с центральными полостями БПЭХС, формируя тоннель, через который холестерин выходит из ЛПВП.
Мастер на все руки
Холестерин служит «сырьем» для производства стероидных гормонов коры надпочечников — гидрокортизона и альдостерона, — а также женских и мужских половых гормонов — эстрогенов и андрогенов [3]. У мужчин помешательство на бесхолестериновых продуктах может быть опасным для сексуальной активности [4].
Следует подчеркнуть, соблюдение бесхолестериновой диеты здоровыми женщинами детородного возраста бессмысленно, поскольку до наступления климакса женские половые гормоны просто не дают холестерину откладываться на стенках сосудов (рис. 2). Никакие диеты им, как правило, потерей сексапильности и сексуальности не грозят [5].
А вот у женщин, страдающих гормональными и обменными расстройствами, нередко прекращаются «критические дни». Увлечение обезжиренными продуктами чревато существенным снижением гормона эстрадиола в лютеиновой фазе менструального цикла [6], что, несомненно, может привести к бесплодию.
Кроме того, у таких женщин в фолликулярной фазе менструального цикла регистрируются повышенные уровни триглицеридов и липопротеинов очень низкой плотности [7], что, как будет сказано ниже, сокращает путь к атеросклерозу. Биологическая активность лактогенных гормонов (пролактина и соматотропина) лютеиновой фазы на 28% выше у женщин, потребляющих пищу, богатую жирами, по сравнению с теми, кто «сидит» на диете с низким содержанием жира [8]. Кормящим мамочкам стоит обратить на это особое внимание!
Целенаправленная потеря веса грузными и тучными женщинами в возрасте 50–75 лет посредством низкокалорийных диет сопровождается снижением сывороточного эстрогена и свободного тестостерона [9]. Что из этого следует, полагаю, ясно 😉
И уж совсем непозволительно экспериментировать с диетами беременным женщинам! Исследованиями сложных взаимоотношений холестерина и гормонов в организме матери и ее будущего ребенка установлено, что изменения в уровне липопротеинов могут вызвать нарушения в обмене стероидов, связанных с полом плода.
Концентрации Х-ЛПВП в пуповинной крови новорожденных женского пола были выше, чем у новорожденных мужского пола, в то время как по уровням Х-ЛПНП различий не наблюдалось. В самом организме матери концентрации Х-ЛПНП и стероидов находились вне зависимости от пола ребенка, однако содержание Х-ЛПВП было выше в плазме женщин, родивших девочек [10].
Доведшие себя диетами до состояния анорексии девушки, как известно, теряют не только сексуальную притягательность, но и либидо (по причине недостатка эстрогена) [11]. А после этого говорить об их незавидной участи вообще не хочется.
Пути холестерина
Биохимик Конрад Блох (он эмигрировал в Штаты из гитлеровской Германии) и его сотрудники в 1942 г. показали, что в организме человека синтез холестерина начинается с уксусной кислоты. Основные звенья биосинтеза холестерина: ацетат → холестерин → жирные кислоты → половые гормоны (рис. 4).
Благодаря этому открытию стало ясно, что холестерин является необходимым компонентом всех клеток организма, и что все стероидные вещества в организме человека вырабатываются из холестерина. В 1964 г. К. Блоху совместно с Ф. Линеном была присуждена Нобелевская премия по физиологии и медицине «за открытия, касающиеся механизмов и регуляции обмена холестерина и жирных кислот».
Несмотря на всю сложность и многоэтапность этих процессов, ключевым ферментом, определяющим скорость синтеза холестерина, выступает ГМГ-КоА-редуктаза. Запомним его, дорогой читатель! Работу этого фермента и подавляют статины — широко пропагандируемые гиполипидемические (снижающие уровень холестерина) препараты, о которых речь пойдет позже.
Механизм внутриклеточного холестеринового гомеостаза сложен [27]. Содержание холестерина в клетке регулируется двумя путями. Первый из них контролирует продукцию холестерина по механизму обратной отрицательной связи. Второй связан с регуляцией его транспорта через клеточную мембрану из межклеточного пространства. Этот транспорт осуществляется при участии рецепторов липопротеидов низкой плотности (ЛПНП), о которых будет сказано ниже.
Баланс уровня холестерина в организме достигается благодаря процессам внутриклеточного синтеза, захвата из плазмы (преимущественно из ЛПНП), выхода из клетки в плазму (преимущественно в составе ЛПВП) [26]. Лимитирующая стадия синтеза холестерина в значительной мере определяется количеством холестерина, абсорбируемого в кишечнике и транспортируемого в печень.
При недостатке этого вещества происходит компенсаторное усиление его захвата и синтеза. Иными словами, поскольку холестерин столь важен для нормальной жизнедеятельности организма, поступление его с пищей (экзогенный холестерин) дополняется синтезом в клетках почти всех органов и тканей (эндогенный холестерин), однако, как указывалось ранее, в значительных количествах он образуется в печени (80%), в стенке тонкой кишки (10%) и коже (5%).
Группа американских исследователей во главе с Маттиусом Чопом из Университета Цинциннати выяснила, что за содержание холестерина в организме отвечает в том числе и мозг, точнее — клетки гипоталамуса, которые реагируют на гормон грелин.
Первоначально считалось, что он действует только на выработку гормона роста, но впоследствии оказалось, что этот гормон связан и со многими другими процессами, начиная от чувства голода и заканчивая формированием памяти. Серия экспериментов на мышах показала, что молекулы этого нейропептида взаимодействуют с меланокортиновыми рецепторами 4 типа (MC4R) на поверхности клеток гипоталамуса.
Мыши, лишенные взаимодействующих с грелином рецепторов, показали повышенный уровень холестерина. Грелин, взаимодействуя с рецепторами MC4R, влияет на активность гипоталамуса, а уже гипоталамус при помощи ряда других гормонов влияет на переработку холестерина в печени [29].
Как ни парадоксально, но открытия в области механизмов биосинтеза и метаболизма холестерина не то что замалчивают и скрывают от общественности, но и не пропагандируют. Эти сведения лишь породили на свет еще один миф о холестерине — враге тонких талий.







