Набирайте вес, чтобы почки не опускались
Вода из скважин может привести к мочекаменной болезни, считает главный нефролог Челябинской области, кандидат медицинских наук, завотделением нефрологии Челябинской областной клинической больницы Сергей НОСОВ.
Он ответил на вопросы читателей «АиФ-Челябинск».
У меня хронический пиелонефрит. Полтора года назад родила. Во время беременности почки беспокоили. Недавно УЗИ показало, что правая почка опущена и в ней песок до 4 мм. Что делать?
Ирина, 32 года,
Красноармейский район
– Родили без кесарева сечения?
– У меня второе кесарево сечение.
– В анализах мочи есть изменения?
– Нет. Всё нормально.
– Вам нужно пройти дополнительное обследование: изотопную ренографию, посев мочи. Можете записаться на приём к нефрологу в областную клиническую больницу, взяв направление у вашего врача.
– Мне терапевт выписал «Канефрон».
– Можете его принимать месяц-полтора, от него хуже не станет. Это растительный препарат. Но при камнях мы назначаем «Цистон». Но назначать его должен не я по телефону, а врач после обследования.
Поликистоз почек передаётся по наследству? Как его лечить?
Вера, Челябинск
– Поликистоз – наследственное заболевание, поэтому людям, у родственников которых есть поликистоз, необходимо регулярно обследоваться. Лечить поликистоз почек нужно в зависимости от его проявления. Если есть болевой синдром – лечить болевой синдром, если почечная недостаточность – проводить заместительную почечную терапию.
У меня выявили осложнённую хроническую почечную недостаточность, гиперурикемию, до сих пор повышается показатель креатинина. Я работаю на Севере вахтовым методом. Мне завязывать с этой работой?
Олег, Сим
– Почечная недостаточность развивается при гибели клубочков почек, которые отвечают за функцию почек. Восстановлению клубочки почек не подлежат. Вы должны выбрать ту работу, которая бы не вызывала прогрессирования почечной недостаточности. Ваша нынешняя работа связана с командировками, переохлаждениями – со всем, что не любят почки. Поэтому чем раньше вы закончите свою вахтовую работу на Севере, тем лучше для вас. У вас будет развиваться термальная почечная недостаточность. У одного пациента она развивается через 5 месяцев, у другого – через 5 лет. Прогноз сделать невозможно. Следующий переезд на Север, особенно в зимнее время, может закончиться для вас плачевно – сразу попадёте на заместительную почечную терапию в виде гемодиализа. У вас есть инвалидность?
– Нет.
– Чтобы получать дорогостоящие препараты при хронической почечной недостаточности, необходимо оформить группу инвалидности.
Возьмите направление у своего участкового терапевта к нефрологу в областную клиническую больницу. Тут вас обследуют, дадут рекомендации, как отдалить период до гемодиализа, оформят группу инвалидности.
– Но у меня ничего не болит. Откуда это всё?
– Этим и чревата хроническая почечная недостаточность: до поры до времени она не проявляется. Скорее всего, на Севере или в армии вы переохладились, вся симптоматика прошла незаметно, а теперь выявилась хроническая почечная недостаточность.
– Нужна диета?
– Необходима низкобелковая диета. Белок в основном содержится в мясе. Допустимая норма – одна паровая котлетка из куриного или нежирных сортов мяса в течение суток. Из питания необходимо исключить продукты, которые содержат много калия, – курагу, изюм, бананы, творог, молоко, особенно деревенские – при почечной недостаточности калий противопоказан. Необходимо исключить все приправы, особенно острые. В продуктах должно быть как можно меньше консервантов.
Мне 45 лет, врождённое опущение почки, но никаких проблем не было. В январе обнаружили опущение правой почки, нефроптоз 2-й степени. Сейчас почка беспокоит. Что делать в этой ситуации?
Татьяна, Челябинск
– При опущении вы можете быть подвержены воспалительным процессам в почке. Поэтому постарайтесь не простывать. Если простыли, появились высокая температура и сильный болевой синдром в пояснице, необходимо пропить короткий курс (5-7 дней) уросептических препаратов. Но лучше самолечением не заниматься, обратитесь к нефрологу. Рекомендую лечебную физкультуру: в течение дня несколько раз ложитесь на спину, поднимайте ноги, чтобы опущенная почка вставала на место. Вы какого телосложения?
– Астенического. При росте 168 см вешу 58 кг.
– Вам необходимо на 5-6 кг поправиться. Вашей почечной мышце не хватает силы, чтобы поддерживать почку. Поэтому почка опускается. Поправитесь, и почка может встать на место. Если занимаетесь физкультурой, исключите подвижные виды спорта, такие как катание на лошади, прыжки, фитнес. Рекомендую раз в полгода сдавать анализ мочи и смотреть, нет ли изменений в работе почек.
Удаляли кисту на почке. Через год нашли камни в правой почке. Врач успокоил, что это не камни, а песок. Пью регулярно почечный чай. Правильно?
Ирина Леонидовна,60 лет, п. Вишнёвогорск
– Можете чередовать почечный чай со зверобоем, толокнянкой, медвежьими ушками, брусникой и черникой. Для профилактики первый месяц 10 дней пьёте почечный чай. Делаете перерыв. На следующий месяц в течение 10 дней пьёте толокнянку. Опять перерыв. На третий месяц принимаете настой из листьев брусники и т. д. Вам нужно провести дообследование, чтобы определить состав ваших камней.
Может ли на заболевание почек повлиять качество воды?
Елена, Челябинск
– Состояние почек напрямую зависит от состава воды. Есть регионы, где у каждого второго жителя – мочекаменная болезнь. Вода, которой мы пользуемся, особенно вода на садовых участках и из скважин, должна подвергаться анализам областной СЭС. Вода горнозаводской зоны чаще всего отличается повышенным содержанием солей, железа, редкоземельных металлов – это то, что может привести к развитию мочекаменной болезни. Такую воду лучше употреблять для технических нужд, а пить очищенную.
Если отекают верхние веки и отёк держится 2-3 дня, что это может быть?
Ирина, 49 лет, Миасс
– При наличии отёчного синдрома необходимо исключить три ситуации: болезни почек, проблемы с сердечно-сосудистой системой и эндокринную патологию. Если нет порока сердца, гипертонии, хорошие анализы мочи, проверьте щитовидную железу. Чаще всего отёчность на лице даёт гипотиреоз или какая-то другая патология щитовидной железы. Необходимо сдать анализ на гормоны и сделать УЗИ щитовидной железы.
Если вам необходима консультация нефролога, можете записаться на приём к Сергею Владимировичу Носову, заведующему отделением нефрологии ЧОКБ, по телефону регистратуры ЧОКБ (351) 729-92-26. Главный нефролог Челябинской области консультирует по средам.
Оставить
комментарий (0)
Влияние снижения веса на почечную функцию у пациентов с тяжелым ожирением
аличие тяжелого ожирения связано с повышенным артериальным давлением (АД) [1], высоким почечным плазмотоком [2–4], повышенной скоростью клубочковой фильтрации (СКФ) [2,5] и усиленной экскрецией альбумина с мочой [6,7]. Ранее мы изучали клубочковую гемодинамику у пациентов с тяжелым ожирением путем измерения фракционного клиренса декстранов [8]. Анализ прохождения декстранов с использованием теоретической модели транспорта макромолекул через гетеропорную мембрану показал, что клубочковое капиллярное ложе подвергалось повышенному транскапиллярному гидростатическому градиенту давления, что привело к гиперфильтрации. Кроме данных физиологических аномалий многие авторы связывают ожирение с развитием нефротического синдрома и почечной недостаточностью [9–19]. Связанная с ожирение гломерулопатия не так давно была определена морфологически как гломеруломегалия с или без фокального сегментарного гломерулосклероза [20]. Ожирение также может ускорять течение идиопатической гломерулярной болезни, такой как IgA–гломерулопатии [21]. Распространенность связанной с ожирением гломерулопатии, которая может привести к терминальной почечной недостаточности, в течение последних 15 лет увеличилась в 10 раз вследствие «эпидемии» ожирения [22]. Хотя до конца не доказана причинно–следственная связь между клубочковой гиперфункцией при ожирении и развитием нефротического синдрома с почечной недостаточностью, экспериментальные и клинические данные показывают, что гиперфильтрация и гломеруломегалия могут привести к поражению клубочков. Поэтому снижение клубочковой гиперфильтрации может быть эффективным путем профилактики или отсрочки развития почечной патологии при ожирении.
Целью настоящего исследования явилась оценка влияния снижения массы тела на обратимость гломерулярной дисфункции у больных ожирением без развившейся патологии почек.
Материалы и методы
Исследуемая популяция
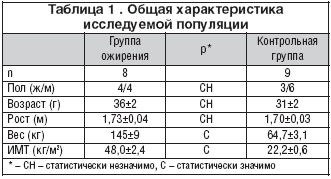
В данном исследовании приняли участие 17 волонтеров (10 женщин и 7 мужчин) в возрасте от 23 до 46 лет. 8 человек страдали тяжелым ожирением (ИМТ>38 кг/м2) и 9 были здоровы и служили контрольной группой. Участники не страдали какой–либо почечной патологией. Никто не получал лечение по поводу гипертензии, сахарного диабета или других хронических заболеваний. У всех выявлен нормальный уровень сывороточного креатинина и отрицательный результат по тест–полоскам для измерения уровня экскреции белка с мочой. Характеристика обеих групп представлена в таблице 1. Распределение по возрасту и полу было сходно в обеих группах. Вес группы больных ожирением в 2 раза превышал вес контрольной группы. ИМТ группы ожирения варьировал между 8,1 и 61,3 кг/м2 у всех кроме одного пациента, который страдал морбидным ожирением, определяемым как ИМТ более 40. Систолическое и диастолическое АД больных с ожирением составило 143±6 (от 122 до 173) и 80±3 (от 66 до 92) мм рт.ст. соответственно. Один пациент страдал АГ 2–й степени (систолодиастолической) и 4 больных – 1–й степени (систолической). Никто не получал лечение по поводу АГ. 3 пациента не страдали АГ. Систолическое и диастолическое АД контрольной группы составило 120±2 мм рт.ст. (от 108 до 129) и 70±3 мм рт.ст. (от 56 до 82) соответственно.
Протокол исследования
Пациентам проводился пероральный глюкозо–толерантный тест (ПГТТ) и функциональные почечные тесты. ПГТТ выполнялся с 8 утра после 10 ч голодания. Пациенты получали 75 г глюкозы, разведенной в воде. Образцы крови забирались через венозный катетер за 10 и 1 мин до и через 60 и 120 мин после введения глюкозы для измерения уровня глюкозы плазмы крови и инсулина. Образцы мочи, полученные за 1 нед. до выполнения почечных функциональных проб, оценивались на уровень мочевины, креатинина и содержания натрия. Функциональные почечные пробы выполнялись на 4–5 дней позже у всех пациентов. Обследование пациентов проводилось в 8 утра после легкого завтрака с низким содержанием белка. Пациенты находились в положении лежа, им устанавливались катетеры в обе руки для инфузии маркеров клиренса и забора крови. Начальная доза инулина составила 50 мг/кг, р–аминогиппуриновой кислоты (РАГ) – 8 мг/кг и декстрана 40–130 мг/кг. Инулин, РАГ и декстран 40 затем вводились медленно капельно. Водная нагрузка (15 мл/кг) давалась в течение первых 60 мин. Четыре определенных по времени сбора мочи производились при самостоятельном мочеиспускании. Периферическая венозная кровь забиралась в рамках каждого сбора мочи. АД измерялось во время каждого сбора мочи.
Пациентам с ожирением проводилась гастропластика с 1–й по 3–ю нед. после выполнения функциональных почечных проб. Почечные функциональные пробы и ПГТТ повторялись не менее чем через 12 мес. после хирургического вмешательства по такому же протоколу.
Девять пациентов контрольной группы и 6 из 8 пациентов с ожирением были частью большой группы, включенной в исследование клубочковой гемодинамики при ожирении [8]. Раствор декстрана 40 вводился для измерения коэффициента прохождения макромолекул у всех участников – пациентов с ожирением, до и после снижения веса, и в контрольной группе. Анализ коэффициента прохождения декстрана в контрольной группе и у лиц с ожирением до хирургического лечения было предметом нашего начального сообщения [8]. Сывороточная и концентрация в моче декстрана не измерялись после снижения веса. Однако раствор декстрана вводился для достижения стандартных условий во время исследования до и после снижения веса.
Лабораторные процедуры
Концентрация инулина и РАГ в моче и плазме определялась колориметрическими методами [23,24]. Уровень глюкозы плазмы, альбумина сыворотки крови, пре–альбумина, сывороточного трансферрина, общее число лимфоцитов и мочевины мочи, креатинин и натрий измерялись с помощью стандартной лабораторной методики. Инулин сыворотки крови измерялся с помощью RIA (Sorin biomedica, Италия). Альбумин мочи измерялся нефелометрическими методами (Beckman, Ирландия).
Расчеты
СКФ определялась по среднему клиренсу инулина. Почечный плазмоток вычислялся путем деления среднего РАГ клиренса на установленное отношение почечного выведения РАГ, умноженное на 0,9. Отношение мочевина/креатинин мочи (мг/мг) и натрий/креатинин (мЕД/мг) использовались для оценки изменения потребления белка и натрия после снижения веса. Среднее АД вычислялось как ДАД 1/3 пульсового давления. Изменения СКФ (ΔСКФ), ИМТ (ΔИМТ), площади под кривой глюкозы и инсулина (ΔAUCглюк и ΔAUCинс) и САД (ΔСАД) после снижения веса выражались в % от начальных значений.
Результаты
Пациенты с ожирением потеряли 48 кг веса в течение от 12 до 17 мес., с 145±9 до 97±7 кг (р<0,0005), и ИМТ снизился на 16 единиц, с 48±2,4 до 32,1±1,5 кг/м2 (p<0,0001). Несмотря на такое снижение ИМТ остался повышенным в сравнении с контролем – 22,2±1,7, р<0,0001.
ПГТТ
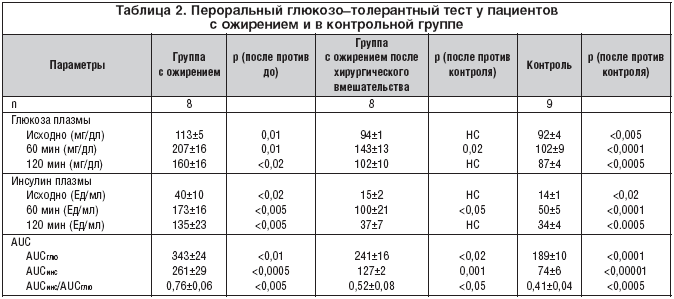
В таблице 2 суммированы результаты ПГГТ. Уровень глюкозы в крови натощак был выше в группе ожирения в сравнении с контролем, все значения были ниже 140. Уровень инсулина натощак был повышен почти в 3 раза в группе ожирения. Площадь под кривой (AUCглю) глюкозы и инсулина в группе ожирения были повышены на
80 и 250% соответственно, в сравнении с контролем. Отношение площадей под кривой «инсулин к глюкозе» в группе ожирения было повышено на 85%, что указывает на инсулинорезистентность.
После хирургического вмешательства уровень глюкозы натощак и инсулина значительно снизился. Отношение площадей под кривой «инсулин к глюкозе» снизилось на 32%, достигая значния 27% сверх нормального. Эти результаты указывают на улучшение инсулинорезистентности.
Нутриционные параметры
Отношение мочевина/креатинин мочи снизилось с 17,1±1,9 до 11,8±1,3 (р<0,05) после снижения веса. Отношение натрий/креатинин мочи снизилось с 0,16 ±0,01 до 0,12±0,02 (р<0,05). Альбумин сыворотки крови составил 4,2±0,1 до хирургического вмешательства и 4,3±0,1 мг/дл после снижения веса (СН). Преальбумин сыворотки крови составил 27,3±3,1 до и 25,3±1,0 мг/дл после снижения веса (СН). Трансферрин сыворотки крови был 312±13 до и 314±21 мг/дл после снижения веса (СН). Общее число лимфоцитов составило 1946±186 до и 1728±146/мм3 после снижения веса (СН).
Динамика фильтрации
Динамика фильтрации и артериального давления (АД) показаны в таблице 3. В группе больных с ожирением, САД было в пределах нормальных значений. Диастолическое и среднее АД были нормальными. Однако эти значения были выше чем в контрольной группе.
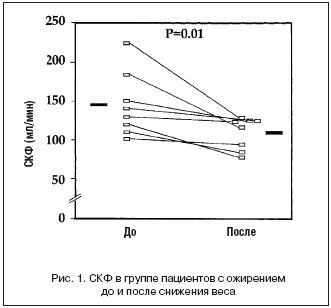
СКФ была на 61% выше в группе ожирения, чем в контроле. Она была повышена у 6 из 8 пациентов. Повышение почечного плазмотока было пропорционально меньше, в среднем на 32%. Повышение СКФ было, таким образом, связано с повышением фильтрационной фракции. После снижения веса СКФ и ПП снизились на 24 и 13% соответственно (рис. 1 и 2). САД снизилось на 10 мм рт.ст. ДАД осталось на таком же уровне, и среднее АД снизилось незначительно.
Экскреция альбумина с мочой
После снижения веса, уровень экскреции альбумина с мочой снизился с 16 μг/мин (4 до 152 μг/мин) до 5 г/мин (от 3 до 37 μг/мин), р<0,01 и фракционный клиренс альбумина снизился с 3,2х10–6 (1,1 до 23х10–6) до 1,2х10–6 (0,5 до 6,8х10–6), р<0,02.
Предикторы изменения СКФ
По унивариантному анализу ΔСКФ коррелировала с ΔAUCглю (r=0,76, р<0,03). Корреляция между ΔСКФ и ΔИМТ достигла статистической значимости (r=0,69, р=0,059). ΔAUCинс (r=0,33, р=СН) и ΔСАД (r=0,37, р=СН) не были предикторами ΔСКФ. При мультивариантном анализе следование ΔСАД за ΔAUCглю привело к увеличению корреляции с ΔСКФ, r=0,95, р=0,01.
Обсуждение
Данное исследование показало, что такие нарушения почечной гемодинамики, как, например повышенные СКФ, ПП, альбуминурия, связаны с тяжелым ожирением и значительно улучшаются после снижения веса. Ранее было показано [2–4,8], что вызванная ожирением гиперфильтрация связана с повышением ПП, что дает основание думать о состоянии почечной вазодилатации, в особенности афферентной артериолы. Группа больных ожирением имела более высокое САД и АДср, чем контроль. Мы ранее анализировали АД по прохождению макромолекул в клубочке при помощи гетеропорной модели, имитирующей селективность клубочка [8], в группе из 12 больных, страдающих ожирением крайней степени выраженности (в группу вошли 6 из 8 пациентов, участвующих в настоящем исследовании). Данный анализ показал, что повышенный транскапиллярный градиент давления играет роль в повышении СКФ, повышенное клубочковое давление возникает за счет трансмиссии повышенного аритериолярного давления через дилатированную клубочковую афферентную артериолу.
После снижения веса СКФ, ПП и ФФ значимо снизились. ПП нормализировался, в то время как СКФ осталась немного повышенной. Данное улучшение было связано со снижением альбуминурии. Это уменьшение альбуминурии было вызвано снижением не СКФ, а фракционного клиренса альбумина.
Настоящее исследование – первое, которое показывает, что СКФ, ПП и МАУ снижаются после снижения веса у пациентов, страдающих ожирением. Лишь в 1 работе ранее опубликованы данные по влиянию снижения веса на почечную функцию [5], которое показало, что СКФ снижается после интестинального хирургического вмешательства с наложением обходного пути у пациентов с ожирением. Однако в том исследовании не было данных по ПП, АЛ и альбуминурии. Кроме того, состояние мальабсорбции, ассоциированное с наложением обходного пути, зачастую ведет к значимой мальнутриции. В настоящем исследовании пациентам выполнялась гастропластика и не выявлено биохимических маркеров мальнутриции после снижения веса.
Мы хотим подчеркнуть, что СКФ в настоящем исследовании не была скорректирована по площади поверхности тела. Число нефронов не увеличивается с увеличением жировой ткани, следовательно, ожирение должно приводить к увеличению СКФ отдельных нефронов. Абсолютная СКФ отражает данный феномен, в то время как скорректированная СКФ скрывает это. Мы проанализировали данную информацию путем использования данной нескорректированной, абсолютной СКФ.
Каковы отдаленные последствия улучшения гемодинамических возможностей клубочка?
Вызванная ожирением патология почек была впервые выявлена почти 3 декады назад [9]. За прошедшее время опубликовано множество статей [10–20]. Эта гломерулопатия часто дебютирует в виде нефротического синдрома, с или без почечной недостаточности. Распространенность клубочковой патологии среди больных ожирением неизвестна. В недавней публикации было сообщено, что распространенность вызванной ожирением гломерулопатии, морфологически определенной как гломеруломегалия с или без фокального гломерулосклероза, выросла в 10 раз за последние 15 лет [20]. Патогенез заболевания неизвестен. Однако, учитывая, что клубочки пациентов с тяжелым ожирением подвергаются повышенному транскапиллярному фильтрационному градиенту давления и повышенному уровню фильтрации [8], интересно предположение о том, что эти физиологические аномалии лежат в основе повреждения клубочков. Brenner и соавт. [25,26] 2 десятилетия назад предположили, что адаптивные изменения клубочка происходят после снижения функциональной массы почки, и эти изменения лежат в основе начала и прогрессирования гломерулосклероза. Клубочковая гипертензия, гиперфильтрация и АГ ведут к истончению капиллярной стенки клубочка, поражению клеток эндотелия и эпителия и транссудации макромолекул в мезангиум [27]. Это приводит к мезангиальной перегрузке и дисфункции [28,29] и со временем к разрастанию мезангия и склерозу [30]. Данный механизм, подтвержденный экспериментальными данными, предположительно вносит вклад в прогрессирование диабетической нефропатии в диабетической почке с гиперфильтрацией [31,32]. Клубочковая гиперфильтрация и гипертензия связаны с гипертрофией клубочоков в оставшейся части модели почки и модели диабетической почки. Предполагается, что гипертрофия клубочка также приводит к развитию гломерулосклероза [33] путем повышения напряжения стенки клубочка [34] и натяжения и поражения эпителиальных клеток клубочка [35].
Как было показано в настоящем исследовании и ранее проведенных работах [2,5,8], почка пациента с ожирением разделяет функциональные патологии, такие как почечная вазодилатация и гиперфильтрация, с диабетической почкой, делая ее восприимчивой к поражению. Важно, что снижение площади под кривой глюкозы после снижения веса было предиктором изменения СКФ. Однако данная находка не обязательно является причиной и влияет на взаимоотношение между нарушенной толерантностью к глюкозе и гиперфильтрацией и может отражать тот факт, что оба фактора независимо улучшают последующее снижение веса.
В настоящем исследовании повышенный ПП и СКФ снижались после уменьшения веса. Опираясь на факт, что число клубочков остается неизменным в течение исследования, данное изменение отражает снижение плазмотока отдельного нефрона и СКФ отдельного нефрона. Снижение ПП говорит о том, что афферентная артериола клубочка стала менее дилатированной, таким образом передавая меньшее давление на капиллярное ложе клубочка. Снижение капиллярного гидростатического давления (КГД) даже более заметно, поскольку системное АД также снижается. Таким образом, капиллярное гидростатическое давление снизилось с помощью 2 механизмов: снижения системного АД и повышения резистивности афферентной артериолы. Кроме того, снижение ПП может повлиять на СКФ независимо от изменений гидростатического давления: это снижение предположительно вызывает повышение интралюминальной концентрации макромолекул, поскольку кровяные потоки максимальны вдоль капилляров клубочка [36]. Это приводит к повышению интракапиллярного онкотического давления клубочка, таким образом уменьшаются силы, способствующие клубочковой ультрафильтрации. Важно, что СКФ снизилась у всех пациентов в настоящем исследовании, ПП не снизился у 2 из этих пациентов. Причина дисбаланса между изменениями СКФ у всех пациентов и недостаточным снижением ПП неизвестен. У одного пациента из двоих ПП был в пределах нормальных значений до снижения веса – факт, который может объяснить недостаточное изменение после снижения веса. Однако данная находка противоречит данным, что СКФ может изменяться вне зависимости от изменения ПП.
В итоге фракционная экскреция альбумина снизилась вслед за снижением веса. Механизмы, связывающие нарушения клубочковой гемодинамики и фракционный клиренс альбумина, непонятны. Повышенный фракционный клиренс альбумина может быть теоретически связан с нарушением селективности клубочковой мембраны по размеру или по заряду или со снижением тубулярного катаболизма альбумина. Исследование коэффициента прохождения молекул фракционированного декстрана показало, что МАУ не связана с нарушением селективности по размеру [37]. Таким образом, повышенная экскреция альбумина может возникать вследствие нарушения селективности клубочка по заряду или снижения тубулярного катаболизма. Результаты недавних исследований позволяют выдвинуть версию, что повышенное клубочковое давление может повышать экскрецию альбумина путем влияния на метаболизм клеток клубочка:β, который может повреждать лизосомальные ферменты активности в клетках канальцев [41,42]. Это ведет к повышенной экскреции альбуминов с мочой независимо от нарушенной клубочковой селективности, как показано на модели вызванной гипертензией альбуминурии [42]. Далее повышенная экскреция альбумина у пациентов без сахарного диабета может привести к системной эндотелиальной дисфункции, независимо от местных гемодинамических нарушений клубочка. Ожирение связно с эндотельной дисфункцией [43–47], которая является одним из факторов, учитывающихся при повышенной сердечно–сосудистой заболеваемости среди лиц с ожирением [48,49]. Таким образом, возможно, что снижение альбуминурии после уменьшения веса отражает положительное влияние похудения на интегральный показатель системной капиллярной сети. Несмотря на патогенез альбуминурии пациентов с ожирением пониженная фракционная экскреция альбумина после снижения веса отражает улучшенную клубочковую и/или системную капиллярную функцию. растягивание мезангиальных клеток повышенным давлением [38–40] повышает продукцию TGF–
Улучшение клубочковой гемодинамики после снижения веса, показанное в настоящем исследовании, было связано со снижением АД, которое коррелирует при мультивариантном анализе с изменениями СКФ. Reisin и соавт. [50] показали, что снижение веса у пациентов с АГ и избыточным весом приводит к снижению АД и что это снижение не зависит от снижения потребления соли. Hall и соавт. [51] на экспериментальной модели доказали, что ожирение связано со значимой задержкой натрия. Hall [52] предположил, что повышенная канальцевая реабсорбция натрия приводит к сниженной доставке соли к maculа densa, что ведет к вазодилатации артериол клубочка и повышению ПП и СКФ. Эта гипотеза связывает вызванную ожирением гипертензию и гиперфильтрацию. Снижение СКФ и АД после снижения веса совместимо с этой гипотезой, однако ее еще надо доказать.
Данное исследование поведено среди пациентов, не страдающих почечной патологией. Гиперфильтрация может играть роль не только в патогенезе гломерулопатии при ожирении, но и в прогрессировании других гломерулопатий. Недавнее исследование показало, что IgA–нефропатия прогрессирует быстрее у пациентов с ожирением, чем у пациентов с нормальным весом [21]. Эта находка и результаты настоящего исследования говорят о том, что снижение веса может положительно влиять на течение хронической почечной недостаточности путем снижения клубочковой гиперфильтрации при ожирении. Таким образом, в связи с увеличивающейся распространенностью ожирения [22] и патологии почек при ожирении [20,21] эти результаты имеют важную теоретическую и практическую ценность.
Итак, снижение веса улучшает почечную гемодинамику и может замедлять прогрессирование почечной недостаточности у пациентов с ожирением с патологией клубочков.
Реферат подготовлен Е.К. Ершовой по материалам статьи A. Chagnac, T. Weinstein, M. Herman, et al. «The Effects of Weight Loss on Renal Function
in Patients with Severe Obesity»,
J Am Soc Nephrol 2003; 14: 1480–1486.


Литература
1. Must A, Spadano J, Coakley FH, Field AE, Colditz G, Dietz WH: The disease burden associated with overweight and obesity. JAMA 282: 1523–9, 1999
2. Ribstein J, du Cailar G, Mimran A: Combined renal effects of overweight and hypertension. Hypertension 26: 610–615, 1995
3. Reisin E, Messerli FG, Ventura HO, Frohlich ED: Renal haemodynamic studies in obesity hypertension. J Hypertens 5: 397–400, 1987
4. Porter LE, Hollenberg NK: Obesity, salt intake and renal perfusion in healthy humans. Hypertension 32:144–148, 1998
5. Brochner–Mortensen J, Rickers H, Balslev I: Renal function and body composition before and after intestinal bypass operation in obese patients. Scand J Clin Lab Invest 40: 695–702, 1980
6. Metcalf P, Baker J, Scott A, Wild C, Scragg R, Dryson E: Albuminuria in people at least 40 years old: Effect of obesity, hypertension, and hyperlipidemia. Clin Chem 38: 1802–1808, 1992
7. Valensi P, Assayag M, Busby M, Paries J, Lormeau B, Attali JR: Microalbuminuria in obese patients with or without hypertension. Int J Obes Relat Metab Disord 20: 574–579, 1996
8. Chagnac A, Weinstein T, Korzets A, Ramadan E, Hirsch J, Gafter U: Glomerular hemodynamics in severe obesity. Am J Physiol Renal Physiol 278: F817–F822, 2000
9. Weisinger JR, Kempson RL, Eldridge FL, Swensen RS: The nephrotic syndrome: A complication of massive obesity. Ann Intern Med 81: 440–447, 1974
10. Kasiske BL, Crosson JT: Renal disease in patients with massive obesity. Arch Intern Med 146: 1105–1109, 1986
11. Warnke RA, Kempson RL: The nephrotic syndrome in massive obesity: A study by light, immunofluorescence and electron microscopy. Arch Pathol Lab Med 102: 431–438, 1978
12. Wesson DE, Kurtzman NA, Frommer JP: Massive obesity and nephrotic proteinuria with a normal renal biopsy. Nephron 40:235–237, 1985
13. Jennette JC, Charles L, Grubb W: Glomerulomegaly and focal segmental glomerulosclerosis associated with obesity and sleep apnea syndrome. Am J Kidney Dis 10: 470–472, 1987
14. Lamas S, Sanz A, Ruiz A, Alvarez J, Mejia F, Rodriguez–Puyol D: Weight reduction in massive obesity associated with focal segmental glomerulosclerosis: Another evidence for hyperfiltration? Nephron 56: 225–226, 1990
15. Bailey RR, Lynn KL, Burry AF, Drennan C: Proteinuria, glomerulomegaly and focal glomerulosclerosis in a grossly obese man with obstructive sleep apnea syndrome. Aust N Z J Med 19:473–474, 1989
16. Shimomura Y, Murakami M, Shimizu H, Uehara Y, Takahasi M, Inukai T, Kobayashi I, Kobayashi S: Improvement of nephrotic syndrome in a massively obese patient after weight loss and treatment with an anti allergic drug. J Med 21: 337–347, 1990
17. Praga M, Hernandez E, Adres A, Leon M, Ruilope LM, Rodicio JL: Effects of body–weight loss and captopril treatment on proteinuria associated with obesity. Nephron 70: 35–41, 1995
18. Praga M, Morales E, Herrero JC, Perez–Campos A, Dominguez–Gil B, Alegre R, Vara J, Martinez MA: Absence of hypoalbuminemia despite massive proteinuria in focal segmental glomerulosclerosis secondary to hyperfiltration. Am J Kidney Dis 33:52–58, 1999
19. Adelman RD, Restaino IG, Alon US, Blowey DL: Proteinuria and focal segmental glomerulosclerosis in severely obese adolescents. J Pediatr 138: 481–485, 2001
20. Kambham N, Markowitz S, Valeri AM, Lin J, D’Agati VD: Obesity–related glomerulonephropathy: an emerging epidemic. Kidney Int 59: 1498–1509, 2001
21. Bonnet E, Deprele C, Sassolas A, Moulin P, Alamartine E, Berthezene F, Bertoux F: Excessive body weight as a new independent risk factor for clinical and pathological progression in primary IgA nephritis. Am J Kidney Dis 37: 720–727, 2001
22. Mokdad AH, Serdula MK, Dietz WH, Bowman BA, Marks JS, Koplan JP: The spread of the obesity epidemic in the United States, 1991–1998. JAMA 282: 1519–1522, 1999
23. Schreiner GE: Determination of inulin by means of resorcinol. Proc Soc Exp Biol Med 74: 117–120, 1950
24. Brun C: A rapid method for determination of paraaminohippuric acid in kidney function tests. J Lab Clin Med 37: 955–958, 1951
25. Brenner BM: Hemodynamically mediated glomerular injury and the progressive nature of kidney disease. Kidney Int 23: 647, 1983
26. Brenner BM, Meyer TW, Hostetter TH: Dietary protein intake and the progressive nature of kidney disease. New Eng J Med 307: 652–660, 1982
27. Olson JL, de Urdaneta AG, Heptinstall RH: Glomerulohyalinosis and its relation to hyperfiltration. Lab Invest 52: 387–398, 1985
28. Grond J, Elema JD: Glomerular mesangium. Analysis of the increased activity observed in experimental acute aminonucleoside nephrosis in the rat. Lab Invest 45: 400–409, 1981
29. Grond J, Schilthius M, Koudstaal J, Elema JD: Mesangial function and glomerular sclerosis in rats after unilateral nephrectomy. Kidney Int 22: 338–343, 1982
30. Rennke HG: Structural alterations associated with glomerular hyperfiltration. Contemp Issues Nephrol 14: 111–131, 1986
31. Hostetter TH, Troy JL, Brenner BM: Glomerular haemodynamics in experimental dialbetes mellitus. Kidney Int 19: 410–413, 1981
32. Rudberg S, Persson B, Dahlquist G: Increased glomerular filtration rate as a predictor of diabetic nephropathy –results from an 8–year prospective study. Kidney Int 41: 822–828, 1992
33. Yoshida Y, Fogo A, Ichikawa I: Glomerular hemodynamic changes vs. hypertrophy in experimental glomerular sclerosis. Kidney Int 35: 654–660, 1989
34. Daniel BS, Hostetter TH: Adverse effects of growth in the glomerular microcirculation. Am J Physiol 258: F1409–F1416, 1990
35. Fries JW, Sandstrom DJ, Meyer TW, Rennke HG: Glomerular hypertrophy and epithelial cell injury modulate progressive glomerulosclerosis in the rat. Lab Invest 60: 205–218, 1989
36. Deen WM, Robertson CR, and Brenner BM: A model of glomerular ultrafiltration in the rat. Am J Physiol 223: 1178–1183, 1972
37. Lemley KV, Blouch K, Abdullah I, Boothroyd DB, Bennett PH, Myers BD, Nelson RG: Glomerular permselectivity at the onset of nephropathy in type 2 diabetes mellitus. J Am Soc Nephrol 11:2095–2105, 2000
38. Hirakata M, Kaname S, Chung UG, Joki N, Hori Y, Noda M, Takuwa Y, Okazaki T, Fujita T, Katoh T, Kurokawa K: Tyrosine kinase dependent expression of TGF–beta induced by stretch on mesangial cells. Kidney Int 51: 1028–1036, 1997
39. Riser BL, Cortes P, Heilig C, Gordin J, Ladson–Wofford S, Patterson D, Narins RG: Cyclic stretching forces selectively upregulates TGF–beta isoforms in culltured rat mesangial cells. Am J Pathol 148: 1915–1923, 1996
40. Li Q, Muragaki Y, Hatamura I, Ueno H, Ooshima A: Stretchinduced collagen synthesis in cultured smooth muscle cells from rabbic aortic media and a possible involvement of angiotensin II and TGF–beta. J Vasc Res 35: 93–103, 1998
41. Scheng O, Ling H, Sebekova K, Vamvakas S, Heidland A: High glucose media enhance the responsiveness of tubular cells to growth promoters: Effect on lysosomial cathepsins and protein degradation. Mineral Electrolyte Metab 24: 254–260, 1998
42. Russo LM, Osicka TM, Bonnet F, Jerums G, Comper WD: Albuminuria in hypertension is linked to altered lysosomal activity and TGF–beta1 expression. Hypertension 39: 281–286, 2002
43. Steinberg HO, Chaker H, Leaming R, Johnson A, Brechtel J, Baron AD: Obesity/insulin resistance is associated with endothelial dysfunction: Implications for the syndrome of insulin resistance. J Clin Invest 97: 2601–2610, 1996
44. Arcaro G, Zamboni M, Rossi L, Turcato E, Covi G, Armellini F, Bosello O, Lechi A: Body fat distribution predicts the degree of endothelial cell dysfunction in uncomplicated obesity. Int J Obes 23: 936–942, 1999
45. Perticone F, Ceravolo R, Candigliota M, Ventura G, Iacopino S, Sinopoli F, Mattioli PL: Obesity and body fat distribution induce endothelial dysfunction by oxidative stress. Diabetes 50: 159–165, 2001
46. Suwaidi JA, Higano ST, Holmes DR, Lennon R, Lerman A: Obesity is independently associated with coronary endothelial dysfunction in patients with normal or mildly diseased coronary arteries. J Am Coll Cardiol 37: 1523–1528, 2001
47. Brook RD, Bard RL, Rubenfire M, Ridker P, Rajagopalan S: Usefulness of visceral obesity (waist/hip ratio) in predicting vascular endothelial function in healthy overweight adults. Am J Cardiol 88: 1264–1269, 2001
48. Suwaidi J, Hamasaki S, Higano ST, Nishimura RA, Holmes DR, Lerman A: Long–term follow–up of patients with mild coronary artery disease and endothelial dysfunction. Circulation 101:948–954, 2000
49. Schachinger V, Britten MB, Zeiher AM: Prognostic impact of coronary vasodilator dysfunction on adverse long–term outcome of coronary heart disease. Circulation 101: 1899–1906, 2000
50. Reisin E, Abel R, Modan M, Silverberg DS, Eliahou HE, Modan B: Effect of weight loss without salt restriction on the reduction of blood pressure in overweight hypertensive patients. N Engl J Med 298: 1–6, 1978
51. Hall, JE MW Brands, WN Dixon, and M.J: Smith Jr: Obesity induced hypertension. Renal function and systemic hemodynamics. Hypertension 22: 292–299, 1993
52. Hall JE: Renal and cardiovascular mechanisms of hypertension in obesity. Hypertension 23: 381–394, 1994
.
Ожирение
— избыточное накопление жировой ткани в организме. Ожирение является мультифакториальным заболеванием, которое чревато многочисленными кардиологическими рисками и метаболически и расстройствами.
Составить суждение о содержании жировой ткани позволяет индекс массы тела (ИМТ). Этот показатель рассчитывается по формуле: ИМТ= Масса тела (кг)/Рост (м2).
Показатель не информативен у спортсменов, а также у пожилых людей, поскольку в первом случае мускулатура избыточно развита, а во втором, наоборот, атрофирована.
Норма содержания жировой ткани у мужчин составляет 15–20% массы тела, у женщин — 25–30%.
Классификация
Существует несколько классификаций ожирения. В одной из них учитывается ИМТ и риск кардиометаболических расстройств.
Степень ожирения:
1) Нормальный вес, ИМТ < 25.
2) Избыточный вес, ИМТ 25–29,9.
3) Ожирение I степени, ИМТ 30–34,9.
4) Ожирение II степени, ИМТ 35–39,9.
5) Ожирение III степени, ИМТ >40.
В каждой из групп присутствуют лица с метаболически здоровым фенотипом: ОТ у мужчин ≤ 0,9; ОТ у женщин ≤ 0,85 и метаболически нездоровым фенотипом: ОТ у мужчин > 0,9; ОТ у женщин > 0,85, поскольку не у всех людей с ожирением наблюдаются расстройства метаболического плана и, наоборот, у части лиц на фоне нормальной массы тела присутствуют нарушения углеводного и липидного обменов. К группе «метаболически здорового ожирения» относят тех, у кого помимо ожирения присутствует один и менее дополнительный патологический фактор на фоне нормальной чувствительности тканей к инсулину.
По характеру течения ожирение бывает прогрессирующим, стабильным и резидуальным. Последнее отражает остаточные явления после стойкого снижения веса.
Обмен в жировой ткани и патогенез ожирения
Жировая ткань является одним из видов соединительной ткани в организме. Главной функцией жировой ткани является создание энергетического депо в виде запасов триглицеридов, обеспечение теплоизоляции, продукция гормонов и биологически активных веществ (адипонектин, лептин и прочее).
Жировая ткань представлена совокупностью жировых клеток — адипоцитов. Число и размеры адипоцитов — строго индивидуальный показатель, который варьирует от человека к человеку. Под действием гормонов таких как инсулин, глюкокортикоиды, Т3, количество адипоцитов может увеличиваться.
Постоянство массы и структуры тела обеспечивается благодаря взаимодействию нервных и гуморальных механизмов регулирования потребления пищи, расхода и запасания в виде энергии.
Гипоталамус является важнейшим регулятором пищевого поведения, поскольку в нём присутствуют «центр голода» и «центр насыщения». Гипоталамус контролирует работу центров по управлению пищевым поведением и расходом энергии.
Гипоталамус получает сигналы:
- из желудочно-кишечного тракта о наполнении желудка и других органов;
- о химическом составе крови — на основе содержания глюкозы, аминокислот, жирных кислот;
- гормонов желудочно-кишечного тракта;
- гормонов жировой ткани;
- сигналы из коры больших полушарий о виде, вкусе и запахе еды.
Часть сигналов и веществ стимулируют пищевое поведение, другая часть оказывает ингибирующее воздействие.
Факторы, регулирующие количество потребляемой пищи
Чтобы количество съеденной пищи реально соответствовало потребностям организма, существуют определённые факторы кратковременной и долговременной регуляции приёма пищи.
Механизмы кратковременной или быстрой регуляции:
1) Наполненность желудка тормозит потребление пищи.
2) Приём пищи стимулирует выработку гормонов ЖКТ — холецистокинина, пептида YY, глюкагон-подобного пептида, которые формируют чувство насыщения.
3) Нахождение пищи в ротовой полости, слюноотделение, глотание тормозят активность «центра голода» гипоталамуса.
4) Уровень грелина — гормона желудка. После приёма пищи его уровень быстро снижается, пик концентрации наблюдается перед приёмом пищи.
Механизмы долговременной регуляции:
1) Снижение концентрации глюкозы, аминокислот, некоторых жирных кислот и кетокислот приводит к пищевой мотивации. При приёме пищи также увеличивается концентрация инсулина крови. Инсулин подавляет активность «центра голода».
2) Взаимодействие с «центром терморегуляции».
Потребление пищи увеличивается в условиях холода, снижается при жаре.
3) Сигналы от лептина — гормона жировой ткани, который передаёт сигнал от жировой ткани об энергетических запасах организма. Повышение уровня лептина пропорционально увеличению количества жировой ткани. Увеличение концентрации лептина в крови способствует развитию чувства насыщения и приводит к снижению потребления пищи. В гипоталамусе лептин инициирует сразу несколько ответов, сутью которых является снижение запасов жира. Лептин тормозит выделение нейропептида Y, который вызывает чувство голода; увеличивает активность симпатического отдела нервной системы, повышая активность метаболизма и расход энергии; снижает секрецию инсулина b-клетками поджелудочной железы.
Патогенез ожирения
Если энергии, заключённой в пище поступает в организм больше, чем расходуется, то масса тела повышается. Способом запасания энергии служит накопления жира. Поэтому причиной избыточного количества жировой ткани является превышение поступления источников энергии над её расходом. При этом не имеет значение какие вещества поступили в избыточном количестве — белки, жиры или углеводы.
Углеводы — предпочтительный источник энергии, нежели жиры. В условиях доступности, углеводы выполняют жиросберегающую функцию. Избыток углеводов, не использованный на энергетические ресурсы, превращается в жиры и депонируются.
Аналогично происходит с избытком белков.
Каждые 9,3 ккал избыточного поступления энергии приводят к отложению в организме 1 грамма жира. Жиры накапливаются под кожей, преимущественно в области бедёр, ягодиц и в висцеральных пространствах — в сальнике, брыжейке. Печень и прочие органы также запасают небольшие количества жиров, но в меньшем количестве.
Исследования последних лет показали, что новые адипоциты могут дифференцироваться из клеток-предшественников в любой период жизни и развитие ожирения у взрослых ассоциировано с увеличением не только размеров жировых клеток, но и их количеством.
Гормональная регуляция использования жиров
7 гормонов оказывают сильное регуляторное воздействие на жировой обмен:
1) Адреналин и норадреналин — два гормона, которые работают в условиях стрессовых реакциях. Кратковременный и сильный стресс, тяжёлые физические нагрузки вызывают мобилизацию жиров из депо.
2) АКТГ. Выделение гормона увеличивается также при стрессе, при этом под действием АКТГ увеличивается выброс кортизола. Кортизол — это гормон планового стресса в отличие от адреналина и норадреналина. Кортизол обладает кетогенным влиянием на мобилизацию жиров. Если стресс носит долговременный характер, то длительное и стойкое повышение кортизола приводит к ожирению, которым сопровождается синдром/болезнь Иценко-Кушинга.
3) Гормон роста. Активирует липолиз и, тем самым, увеличивает распад жиров. При ожирении концентрация гормона падает из-за повышения концентрации свободных жирных кислот и инсулина.
4) Тиреоидные гормоны. Стимулируют мобилизацию жиров, поскольку увеличивают основной обмен в клетках. При дефиците трийодтиронина, тироксина, гипотиреозе — наблюдается ожирение, так как снижается уровень основного обмена в клетках.
5) Инсулин. Активирует процесс синтеза и запасания жира — липолиза.
Причины ожирения
Существует комплекс причин, приводящих к ожирению. Существует генетическая обусловленность интенсивности энергетического обмена и потребления пищи, но, порой, факторы окружающей среды и образ жизни играют доминирующую роль в развитии ожирения.
1) Снижение энергозатрат, в том числе недостаточная физическая активность. У людей с ожирением небольшая физическая активность сочетается с уменьшением массы и увеличением жировых отложений.
Около 25–30% ежедневно расходуемой энергии приходится на энергозатраты, связанные с работой мышц. Поэтому регулярные физические нагрузки и тренировки увеличивают мышечную массу и снижают количество жировой ткани. Даже однократный эпизод физических упражнений увеличивает базальный расход энергии в течение нескольких часов после прекращения тренировки.
2) Нарушение пищевого поведения. Несмотря на наличие в организме физиологических механизмов, регулирующих потребления пищи, многие пагубные пищевые привычки могут стать причиной развития ожирения. Доказано, что у людей с ожирением в рационе превалируют продукты, богатые жирами. Такие продукты в меньшей степени растягивают стенки желудка, обладают излишней калорийностью, не требуют долгого пережевывания. Пища, богатая жирами вкуснее, поскольку содержит жирорастворимые ароматические молекулы, определяющие её вкус. Дополнительно, на депонирование жиров требуется меньше энергии организму, чем на углеводы.
3) Психогенные факторы. У некоторых людей развитие ожирения обусловлено психологическими факторами. Резкая прибавка массы тела наблюдается во время стресса или после него, поскольку происходит снижение чувствительности «центра насыщения». Например, потеря близкого родственника, увольнение, тяжёлая болезнь и депрессивные состояния зачастую становятся причиной переедания. Пища для такого человека становится средством снижения эмоционального напряжения.
4) Перекармливание детей. Скорость образования новых жировых клеток особенно велика в первые годы жизни. Чем выше скорость, тем больше будет дифференцироваться адипоцитов в организме, тем выше риск ожирения.
5) Лептинорезистентность. У людей с ожирением уровень лептина высок, но рецепторы гипоталамуса становятся нечувствительны к его сигналам или нарушается процесс передачи сигнала. В результате чувствительность «центра насыщения» снижается, появляется склонность к перееданию. Такое состояние носит название лептинорезистентности. Оно чревато тем, что способствует развитию инсулинорезистентности. Оба состояния являются факторами риска развития сердечно-сосудистых заболеваний и сахарного диабета 2 типа.
6) Нейрогенные расстройства. Такие состояния, как опухоли и травмы гипофиза и гипоталамуса могут нарушать регуляторные системы, контролирующие пищевое поведение.
7) Генетическая предрасположенность. Ожирение нередко наблюдается как семейное заболевание. Вероятность развития избыточной массы тела при наличии ожирения у родителей составляет 70–80 %.
Сопутствующие заболевания
К осложнениям и заболеваниям, ассоциированным с ожирением, относятся:
До сих пор нет чёткого понимания, являются ли данные состояния следствием или причиной ожирения, поэтому принято их классифицировать, как ассоциированные.
Диагностика ожирения
Диагноз ожирения и дальнейшее ведение пациента основываются на анамнестических данных и данных, полученных в результате внешнего осмотра, лабораторного и инструментального обследования.
При сборе анамнеза врач уточняет время возникновения ожирения, интересуется динамикой изменения веса, есть ли ожирение у родственников, какой образ жизни, режим физической активности, питания у пациента.
В ходе осмотра обязательно измеряются объём талии, объём бедер, рассчитывается соотношение ОТ/ОБ и индекс массы тела.
В зависимости от типа распределения жировой ткани ожирение бывает:
- Висцеральное. Отложение жировой ткани в области груди и живота, по типу «фартука». Связано с высоким риском развития сердечно-сосудистых заболеваний и сахарного диабета 2 типа. Соотношение объема талии к объему бёдер >1,0.
- Периферическое. Отложение жировой ткани в области ягодиц и бедер. Связано с заболеванием позвоночника и суставов. Соотношение объёма талии к объёму бедер <1,0.
- Смешанное. Характеризуется равномерным распределением жировой ткани.
Если есть необходимость оценить более детально характер распределения жировой ткани, то врач направляет на выполнение КТ, МРТ и УЗИ.
Стандарт минимального лабораторного обследования для диагностики обменных нарушений при ожирении:
- Определение липидного спектра крови (ОХС, ЛПВП, ЛПНП, ТГ).
- Определение показателей углеводного обмена (глюкоза крови натощак, ГТТ, HbAС1).
- Лептин, адипонектин.
- Показатели функции печени и почек: АЛТ, АСТ, ГГТ, мочевая кислота, креатинин.
- ЭКГ.
Ожирение, обусловленное избыточным поступлением энергетических ресурсов, необходимо отличать от вторичного или симптоматического ожирения. Как правило, оно связано с наследственной, эндокринной и иной соматической патологией. Поэтому для постановки окончательного диагноза зачастую требуется помощь нескольких специалистов — врача-кардиолога, эндокринолога, невролога, диетолога, психотерапевта. Для проведения дифференциальной диагностики различных форм ожирения используются специальные алгоритмы диагностики:
Для исключения гипоталамического генеза ожирения:
- осмотр эндокринолога, осмотр невролога.
Для исключения гиперкортицизма:
Для исключения СПКЯ:
- осмотр у гинеколога;
- УЗИ органов малого таза;
- гормоны крови: ЛГ, ФСГ, пролактин, тестостерон, эстрадиол, ДГЭА-С, 17-оксипрогестерона (17-ОП), ГСПГ;
- биохимический анализ крови: глюкоза плазмы натощак, липидный спектр, HOMA-IR.
Для исключения гипотиреоза:
Для исключения гиперпролактинемии:







