Адекватное потребление магния
Так же как и кальций, магний влияет на регуляцию артериального давления, он угнетает возбудимость сосудодвигательных центров и блуждающего нерва и оказывает гипотензивное действие. Применение в течение 10–12 дней диеты, содержащей до 700–1200 мг магния, способствует наступлению терапевтического эффекта. Некоторые исследования показывают, что магний играет ведущую роль в контроле сосудистого тонуса.
По некоторым теориям, низкий уровень магния может нарушить баланс кальция и тем самым поспособствовать вазоконстрикции и повышению артериального давления. Особенно тяжело это переносится людьми старших возрастов.
Пожилые люди, имеющие мягкое течение артериальной гипертензии с невысоким уровнем гипертензии, должны употреблять достаточно магния, что соответствует сегодняшним рекомендуемым суточным нормам 300–350 мг/сут. У больных, находящихся на лечении диуретиками, магний может вымываться, и, соответственно, этим людям необходимо употреблять в пищу достаточное количество продуктов питания, богатых магнием. Хорошими источниками являются цельные зерна, темно-зеленые листья овощей, орехи, бобовые.
Российскими учеными для больных с гипертонической болезнью разработана магниевая диета, содержащая продукты, богатые солями магния: сою, белую фасоль, шиповник, гречневую и пшенную крупу, морковь, пшеничные отруби, орехи. В диете исключены поваренная соль, экстрактивные вещества мяса и рыбы, ограничена свободная жидкость.
I рацион:
- 1-й завтрак: гречневая каша с жареными пшеничными отрубями 150 г, чай с лимоном 200 г;
- 2-й завтрак: морковь тертая 100 г с 5 г растительного масла;
- обед: борщ со слизистым отваром из отрубей 250 г, каша пшенная с курагой 150 г, отвар шиповника 100 г;
- полдник: сок абрикосовый 100 г;
- ужин: суфле творожное 150 г, чай с лимоном 200 г;
- на ночь: отвар шиповника 100 г.
II рацион:
- 1-й завтрак: каша овсяная молочная 250 г, чай с лимоном 200 г;
- 2-й завтрак: размоченный чернослив 50 г;
- обед: щи со слизистым отваром из отрубей 250 г, мясо отварное со свеклой тушеной с растительным маслом 50/160 г, яблоко 100 г;
- полдник: салат из моркови с яблоками 100 г, отвар шиповника 100 г;
- ужин: крупеник гречневый с творогом 250 г, чай 200 г;
- на весь день: хлеб с отрубями 125 г.
III рацион:
- 1-й завтрак: тертая морковь 150 г, каша пшенная молочная 250 г, чай с лимоном 200 г;
- 2-й завтрак: курага размоченная 100 г, отвар из пшеничных отрубей 100 г;
- обед: суп овсяный с овощами и слизистым отваром из отрубей 250 г, кура отварная 85 г, котлеты капустные 200 г, отвар шиповника 200 г;
- полдник: яблоко свежее 100 г;
- ужин: суфле творожное 150 г, морковно-яблочные котлеты 200 г, чай 200 г;
- на ночь: сок томатный 100 г;
- на весь день: хлеб с отрубями 250 г, сахар 30 г.
В I–III рационах содержится в среднем соответственно: белков 40, 65 и 85 г; жиров 50, 55 и 80 г; углеводов 150, 250 и 350 г; энергоценность 1200, 1700 и 2500 ккал; содержание магния 0,8–1,2 г.
В соответствии с требованиями законодательства (приказа № 395н) в среднесуточный набор продуктов питания вводится смесь белковая композитная сухая. За счет этого специализированного продукта в рационе снижается содержание холестерина и насыщенных жиров и увеличивается количество белка, обладающего высокой биологической ценностью.
Диагностика нарушений липидного обмена
Для диагностики нарушений липидного обмена и контроля эффективности коррекции используют критерии Всероссийского научного общества кардиологов и определяют содержание в сыворотке крови общего холестерина (ОХС), ХС липопротеидов высокой и низкой плотности (ЛПВП и ЛПНП), на основании чего рассчитывают коэффициент атерогенности (см. табл. 1).
У пациентов с сопутствующими ишемической болезни сердца атеросклерозом периферических и сонных артерий, аневризмой брюшного отдела аорты, а также сахарным диабетом 2-го типа уровни ОХС и ХС ЛПНП должны быть ниже 4,5 ммоль/л (175 мг/дл) и 2,6 ммоль/л (100 мг/дл) соответственно.
Наряду с этим при вторичной гиперхолестеринемии проводится оценка функционального состояния различных органов и систем: регистрация ЭКГ, УЗИ органов брюшной полости, рентгеноскопия грудной клетки и др.
В ФГБУ «НИИ питания» РАМН обследование пациентов с ГХС по алгоритму «Нутритест-ИП» проводится в рамках системы оказания высокотехнологичной диетологической и медицинской помощи больным с нарушением обмена липопротеидов — гиперлипидемией (ГЛП-МКБ 10 Е 78, 78.0, 78.1) — в соответствии с отечественными и международными стандартами медицинской помощи.
Третий модуль («Нутритест- ИП 3») включает в себя комплекс клинических, физиологических, инструментальных, биохимических, иммунохимических и генетических исследований, в том числе:
- исследование основного обмена и расчет скоростей окисления макронутриентов (белков, жиров, углеводов) с использованием промежуточных показателей небелковых энерготрат и небелкового дыхательного коэффициента, а также оценку энерготрат при физической и пищевой нагрузках Еакт.;
- оценку компонентного состава тела (рентгеноденситометрию, компьютерную томографию, МРТ) с определением содержания жировой и тощей массы, висцерального жира, а также минеральной плотности костной ткани;
- оценку липидного обмена с определением содержания аполипопротеинов А, В, липопротеина (а), спектра жирных кислот, фосфолипидного состава эритроцитов и др.;
- оценку нарушений углеводного обмена с определением маркеров инсулинорезистентности (индекса Саro, критерия Ноma-IR, индекса функциональной активности β-клеток и др.);
- оценку белкового обмена с определением содержания гомоцистеина, альбумина, преальбумина, трансферрина, С-реактивного белка;
- исследование гормонального (инсулина, С-пептида, глюкагона, лептина, адипонектина, резистина, грелина, кортизола, альдостерона, АКТГ, пролактина, гормонов щитовидной железы) статуса;
- определение обеспеченности организма витаминами (В1, В2, В6, В12, А, С, Е, фолиевой кислоты и др.), макро- и микроэлементами (магнием, железом, калием, йодом, селеном, цинком, хромом и др.);
- исследование иммунного статуса (иммуноглобулинов, ФНО-α, ИЛ-1, 2, 4, 6);
- исследование антиоксидантного статуса с определением содержания малоновогодиальдегида и диеновых конъюгатов в плазме и эритроцитах крови, а также активности супероксиддисмутазы, глутатионпероксидазы, глютатионредуктазы и каталазы. В последние годы в качестве маркеров оксидативного стресса, ассоциированного со стимуляцией гладкомышечных клеток и поражением ДНК, используется F2-изопростан и 8-оксо- 7,8-дигидрогуанин;
- исследование функционального состояния сердечно-сосудистой системы (холтеровское мониторирование ЭКГ, велоэргометрия, тредмил-тест, стресс- эхокардиография, коронарная ангиография, вентрикулография, сцинтиграфия миокарда с 201 Т1, радионуклидная вентрикулография, сцинтиграфия миокарда 99м Тс-пирофосфатом), почек, нервной и эндокринной системы, системы пищеварения;
- генотипирование с оценкой экспрессии генов апопротеинов АРО-Е, АРО-В, АРО-С3, липопротеинлипазы, протромбина (FII), ингибитора активатора плазминогена (PAI-1), метилентетрогидрофолатредуктазы (МТГФР), NO-синтазы (NOS), бета- адренорецепторов и др.
Таблица 1. Критерии диагностики нарушений липидного обмена
С примером консультации больного с гиперхолестеринемией, проведенной д. м. н., профессором ФГБУ «НИИ питания» РАМН (г. Москва) А. В. Погожевой, вы можете ознакомиться в статье «Клиническое наблюдение», рубрики «Ситуация».
Эксперт Ю. В. Абакумова, д. м. н., профессор, врач-терапевт высшей категории, председатель Саратовского регионального отделения Академии медико-технических наук РФ:
Без сомнения, самым известным соединением является холестерин. Наверное, ни одна другая молекула не внесла больший вклад в медицину (и в кардиологию, и в диетологию, и в общую патологию, и в биохимию, и т. д.). Холестерин с полным правом можно назвать молекулой XX в.
Всё XX столетие исследователи изучали его, то обвиняя почти во всех грехах, то полностью оправдывая. К настоящему времени дело закончилось оправдательным вердиктом: высокое потребление холестерина не вызывает атеросклероза и ишемической болезни сердца. Возникновение этих заболеваний зависит от иных факторов.
Данные, полученные учеными Саратовского регионального отделения Академии медико-технических наук РФ в одном из исследований, также подтверждают «невиновность» холестерина. Мы сравнивали количество пищевого холестерина в рационе больных активным атеросклерозом (1-я группа) и здоровых лиц (2-я группа).
Оказалось, что и больные, и здоровые получали с пищей практически одинаковое количество холестерина, а именно около 0,4 г/сутки. Также у них не отличались и уровни общего холестерина в крови, что подтверждали и другие исследователи. Таким образом, ни у пациентов с активным атеросклерозом, ни у здоровых лиц (т. е. до развития болезни) не отмечается избыток пищевого холестерина.
С пищей человек получает около 400 мг холестерина в день. В самом организме синтезируется еще около 1200 мг/день. Среднее общее количество — около 1600 мг/день. В настоящее время является доказанным тот факт, что пищевой холестерин не влияет на развитие гиперлипидемии и атеросклероза!
В современных рекомендациях ВОЗ по правильному питанию нет пункта, ограничивающего потребление холестерина! Это совершенно справедливо, т. к. гиперлипидемия формируется как результат повышенного образования (синтеза) липидов в различных тканях, прежде всего в печени.
Практически все клетки и ткани организма имеют системы синтеза холестерина. Почему? Потому что холестерин — жизненно необходимое вещество, без которого клетка гибнет. Каждая клетка имеет свои собственные системы синтеза холестерина. Это свойство своего рода страховка на случай, если вдруг образуется дефицит поступления этого вещества с пищей или почему-либо прекратится его печеночный синтез.
Диетическая коррекция нарушений липидного обмена при метаболическом синдроме
При всем многообразии причин, приводящих к развитию основных проявлений метаболического синдрома (МС): дислипидемии, абдоминального ожирения, артериальной гипертонии, гипергликемии – неотъемлемой частью программы лечения МС является изменение образа жизни пациента, включающее в себя коррекцию питания, соблюдение адекватно сбалансированной диеты, дозированные физические нагрузки [1]. Многочисленные клинические, экспериментальные и эпидемиологические исследования с большой убедительностью доказали значение алиментарных факторов в формировании целого ряда метаболических нарушений, сопровождающихся развитием и прогрессированием инсулинорезистентности, гиперинсулинемией, увеличением синтеза триглицеридов (ТГ), нарушением образования транспортных форм липопротеидов, нарастанием гиперхолестеринемии и др. Как известно, изменения липидного спектра крови при МС характеризуются гипертриглицеридемией и снижением уровня холестерина (ХС) липопротеидов высокой плотности (ЛПВП). Именно дислипидемия во многом предопределяет атерогенный потенциал МС [2]. Накопленный опыт свидетельствует, что диетическое лечение, направленное на нормализацию липидного и других видов обмена, позволяет эффективно корригировать все факторы риска сердечно–сосудистых заболеваний при МС. Среди компонентов диеты, обеспечивающих коррекцию нарушений липидного обмена при МС, наиболее важными являются энергетическая ценность диеты, количество и качественный состав жира в рационе, содержание в нем насыщенных, моно– и полиненасыщенных жирных кислот, трансизомеров жирных кислот, эссенциальных фосфолипидов, белка, углеводов, пищевых волокон, витаминов, макро– и микроэлементов, минорных компонентов пищи, а также особенности технологии приготовления диетических блюд и режим питания. Основные принципы диетической коррекции нарушений липидного обмена при МС представлены в таблице 1.
Энергетическая ценность диеты
Избыточная калорийность питания и энергетический дисбаланс оказывают выраженное влияние на состояние липидного обмена, являясь важным фактором, определяющим степень риска развития сердечно–сосудистых заболеваний. Повышение калорийности питания сопровождается увеличением эндогенного синтеза ХС, повышением в плазме крови уровня атерогенных фракций липидов крови – общего ХС, липопротеидов низкой и очень низкой плотности (ЛПНП, ЛПОНП), ТГ. Количество эндогенно синтезированного ХС увеличивается на 20 мг на каждый килограмм избыточной массы тела. На фоне избыточно калорийного питания повышается атерогенность животных жиров и рафинированных углеводов.
Анализ взаимозависимости различных факторов риска показал, что гиперлипидемия в большей мере зависит от степени избыточной массы тела, а уменьшение массы тела является первоочередной задачей для эффективной коррекции нарушений липидного спектра при МС [1, 3]. Как известно, снижение массы тела на 10 кг сочетается со снижением уровня общего ХС на 10%, ХС ЛПНП на 15%, ТГ на 30% и увеличением содержания ХС ЛПВП на 8%.
Наиболее распространенным подходом к снижению массы тела является ограничение калорийности диеты, степень снижения которой определяется индивидуально и зависит как от выраженности ожирения, наличия сопутствующих заболеваний, возраста больных, так и от их физической активности. Индивидуальные рекомендации относительно энергетической ценности диеты для лиц с сочетанием факторов риска сердечно–сосудистых заболеваний, включая нарушения липидного обмена, базируются на оценке базальной потребности в энергии (БПЭ) с использованием уравнения Харриса–Бенедикта [3]:
Мужчины
БПЭ (ккал) = 66,47 (13,75 x W) (5,0 x H) – (6,77 x A)
БПЭ (кДж) = 278 (57,5 x W) (20,92 x H) – (28,37 x A)
Женщины
БПЭ (ккал) = 65,51 (9,56 x W) (1,85 x H) – (4,67 x A)
БПЭ (кДж) = 274,1 (40,0 x W) (7,74 x H) – (19,68 x A)
где W – фактическая масса тела (кг); H – рост (см); A – возраст (годы)
1 ккал = 4,184 кДж; кДж = 0,239 ккал
При расчете фактического расхода энергии необходимо учитывать несколько факторов, в том числе фактор активности. При низкой активности БПЭ увеличивается на коэффициент 1,2; при умеренной активности – на 1,4; при высокой активности – на 1,6.
У лиц с избыточной массой тела (индекс массы тела 25–29,9 кг/м2) и ожирением (индекс массы тела 30 кг/м2 и более) целесообразно ограничение калорийности диеты, не превышающее 30–40% от физиологической потребности в энергии, в среднем до 1500 ккал/сут., что обеспечивает снижение массы тела в среднем на 0,5–1 кг/неделю. В целях повышения энергетического дисбаланса для активации потери веса рекомендуется использование разгрузочных дней 1–3 раза в неделю, энергетическая ценность которых колеблется от 800 до 1200 ккал. Длительное ограничение калорийности (1000 ккал/день) не имеет больших преимуществ перед умеренной степенью калорической редукции (1500 ккал/день). Применение диет с очень низкой калорийностью (400–800 ккал/сут.) сопровождается побочными эффектами (слабость, головные боли, головокружение, запоры, тошнота, снижение толерантности к холоду), а также может привести к нарушению сердечного ритма, развитию подагры, желчекаменной болезни, потере тощей массы тела.
У пациентов с различными вариантами МС, имеющих нормальную массу тела, калорийность рациона должна соответствовать физиологическим потребностям с учетом энерготрат организма, что составляет в среднем 2000–2500 ккал/сут.
Модификация жирового
состава диеты
Модификация жирового состава диеты играет ведущую роль в коррекции нарушений липидного обмена и снижении риска развития сердечно–сосудистых заболеваний при МС, оказывая заметно больший лечебный эффект по сравнению с другими компонентами диетического рациона. Количество и качественный состав жира в рационе, а также содержание жироподобных веществ (фосфолипидов, стеринов) оказывают наиболее существенное влияние на патогенетические механизмы атеросклероза и ишемической болезни сердца. Установлено, что увеличение потребления животного жира (40% от общей калорийности рациона), содержащего большое количество насыщенных жирных кислот (НЖК) и ХС, особенно на фоне дефицита полиненасыщенных жирных кислот (ПНЖК), коррелирует с увеличением заболеваемости и смертности от сердечно–сосудистых заболеваний [4–6]. Избыточное поступление с пищей НЖК и трансизомеров жирных кислот сопровождается повышением уровня общего ХС, ТГ, ХС ЛПНП и ЛПОНП, снижением ХС ЛПВП в крови, неблагоприятно влияет на метаболизм эссенциальных жирных кислот и синтез простагландинов [5]. Как известно, уменьшение потребления НЖК сопровождается снижением уровня ЛПНП на 5–10% [3]. Несмотря на то, что большая часть ХС синтезируется в организме, увеличение потребления ХС в количестве 100 мг на 1000 ккал/сут. способствует повышению ХС крови на 12%, в то время как снижение общего ХС в сыворотке крови на 1% сопряжено со снижением риска от ИБС на 2–5%.
Модификация жировой части рациона для больных с гипертриглицеридемией и низким уровнем ХС ЛПВП включает в себя уменьшение общего количества жира до 25–30% от суточной калорийности, снижение количества насыщенных жирных кислот до 10% от общей калорийности, уменьшение потребления холестерина до 300 мг/сут., обогащение диеты мононенасыщенными жирными кислотами (МНЖК), ПНЖК семейства омега–3, фосфолипидами и фитостеринами, ограничение потребления трансизомеров жирных кислот [3–5]. В диете обеспечивается соотношение между НЖК, МНЖК, ПНЖК, составляющее 1:1:1, хотя оно может варьировать в зависимости от выраженности дислипидемии. Важным условием для обеспечения гиполипидемического эффекта диетотерапии у больных с повышенным уровнем ЛПНП является снижение содержания НЖК в диете до 7% от общей калорийности рациона при одновременном уменьшении потребления холестерина до 200 мг/сут. [3,7].
МНЖК длительное время рассматривались в качестве жировых источников рациона, практически не оказывающих влияния на уровень липидов крови [8]. Вместе с тем в работах последних лет показано, что замена части НЖК мононенасыщенными или обогащение диеты МНЖК приводит к столь же эффективному уменьшению содержания общего ХС и ХС ЛПНП, как и применение низкожировой диеты или диеты, обогащенной ПНЖК [9,10]. Одновременно констатировано повышение уровня ХС ЛПВП при увеличении в диете количества МНЖК до 20% от общей калорийности рациона. Известно, что распространенность ИБС в странах Средиземноморского региона, население которых потребляет преимущественно оливковое масло (основной источник МНЖК), является низким, несмотря на увеличение общего количества жира в их пищевом рационе. На долю МНЖК в диете больных с МС должно приходиться 10–15% от общей калорийности диеты.
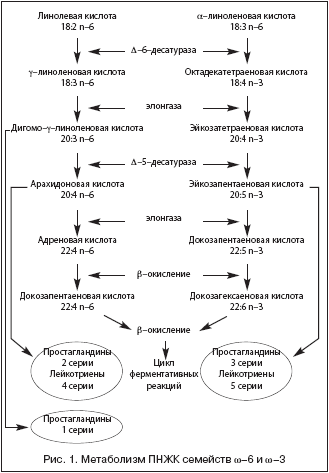
ПНЖК относятся к незаменимым факторам питания, так как они не синтезируются в организме. Дефицит ПНЖК вызывает значительные нарушения в структуре и функции клеточных мембран, внутриклеточном метаболизме, биосинтезе эйкозаноидов (простагландинов, лейкотриенов, тромбоксанов). По своему химическому строению они делятся на два основных класса: ПНЖК семейств w–6 и w–3, различающиеся расположением первой двойной связи у 6 или 3 атома углерода. К числу ПНЖК семейства w–6 относятся линолевая кислота (18:2 n–6), содержащаяся преимущественно в растительных маслах (подсолнечное, кукурузное, хлопковое), и важнейший продукт ее метаболизма – арахидоновая кислота (20:4 n–6). Главными представителями ПНЖК семейства w–3 являются a–линоленовая кислота (18:3 n–3), содержащаяся в некоторых растительных маслах (льняное, соевое, рапсовое, горчичное и др.), орехах, зеленых овощах, и ее длинноцепочечные ненасыщенные аналоги – эйкозапентаеновая и докозагексаеновая кислоты (ЭПК и ДГК), присутствующие в основном в жире морских рыб, млекопитающих, моллюсках, морских растениях, фитопланктоне [11–13]. Метаболизм ПНЖК представлен на рисунке 1. Из представленной схемы видно, что метаболиты ПНЖК семейств w–6 и w–3 служат источниками таких биологически активных веществ, как простаноиды и лейкотриены.
ПНЖК обладают достаточно выраженным гиполипидемическим действием, что проявляется в снижении уровня общего ХС, ХС ЛПНП и ТГ в сыворотке крови, снижении синтеза ЛПНП в печени, а также уменьшают атерогенное действие рафинированных углеводов. Количество ПНЖК в диете увеличивается до 7–9% от общей калорийности. Увеличение количества ПНЖК в рационе свыше 10% нецелесообразно, учитывая высокую степень их ненасыщенности, что может быть причиной активации процессов перекисного окисления липидов в организме [4]. Диета с высоким содержанием ПНЖК (соотношение ПНЖК/НЖК 2:1 и более) не используется у больных с гиперлипидемией III и IV типа, так как вызывает увеличение в сыворотке крови уровня ХС и аполипопротеида В. Оптимальным считается потребление линолевой кислоты в количестве 6–8% от общей калорийности рациона.
В последние десятилетия существенно возрос интерес к использованию в диетотерапии при алиментарно–зависимых заболеваниях ПНЖК семейства w–З, обладающих рядом важных биологических эффектов [12,13]. Многочисленными экспериментальными и клиническими исследованиями установлен достаточно выраженный терапевтический эффект ПНЖК семейства w–З, обусловленный их гиполипидемическим, гипотензивным, тромболитическим, противовоспалительным, иммунокорригирующим действием [12–16]. В качестве источников ПНЖК семейства w–З в диете используется морская рыба (скумбрия, сардина, сельдь иваси, палтус и др.), растительные масла (соевое, рапсовое, горчичное, кунжутное, ореховое и др.), богатые a–линоленовой кислотой (18:3 n–3), а также биологически активные добавки к пище, содержащие высоконенасыщенные длинноцепочечные ПНЖК семейства w–З – ЭПК и ДГК. По данным разных авторов, рекомендуемый уровень потребления ПНЖК семейства w–З колеблется от 1–2 г/сут. до 1–2% от общей калорийности рациона [4,17].
В литературе имеются данные, что сочетанное применение ПНЖК семейства w–З и статинов – ингибиторов фермента гидроксилметилглютарилкоэнзим–А редуктазы, снижающих внутриклеточный синтез холестерина, сопровождается снижением не только ХС ЛПНП, но и ТГ, способствуя повышению эффективности гиполипидемической терапии [18,19].
С повышенным риском развития метаболических нарушений, в том числе нарушений липидного обмена, ассоциируется, наряду с НЖК, избыточное потребление трансизомеров жирных кислот, которые образуются в процессе гидрогенизации ПНЖК при производстве маргаринов. В натуральном сливочном масле содержится от 0,6 до 4,2% трансизомеров жирных кислот, тогда как в маргаринах – свыше 10%. Считают, что изменение жирнокислотного состава рациона с заменой насыщенных и трансформжирных кислот на МНЖК и цис–формы ПНЖК способствует снижению уровня общего ХС и ХС ЛПНП на 5–10% [4]. В настоящее время широкое применение находит технология производства маргаринов с использованием процессов переэтерификации, при которых не происходит образования трансизомеров жирных кислот.
Значение фосфолипидов и фитостеринов в коррекции нарушений липидного обмена связано с их влиянием на структуру и функцию биологических мембран, липотропным действием, уменьшением всасывания ХС в кишечнике [3,20]. По данным ряда авторов [21,22], обогащение диеты эссенциальными фосфолипидами сопровождается повышением гиполипидемического, гипотензивного и антиоксидантного эффекта диетотерапии. Адекватный уровень потребления фосфолипидов, основным источником которых являются растительные масла, составляет 7 г/сут. [23]. Однако при рафинировании растительных масел большая часть фосфолипидов теряется, поэтому в диетотерапии в качестве их источника используются как нерафинированные растительные масла, обогащенные фосфолипидами, так и биологически активные добавки к пище, содержащие фосфолипиды.
Оптимизация белкового
состава диеты
Оптимальная сбалансированность белкового состава диеты играет важную роль в коррекции липидных нарушений при МС. Известно, что содержащийся в пище белок, как количество, так и качественный его состав, оказывает существенное влияние на показатели липидного обмена, в частности на уровень ХС в крови. Увеличение в пище доли мясного, яичного, молочного белка способствует нарастанию ХС в крови, а соевого белка – его снижению. Избыточное потребление белка, особенно животного происхождения, сопровождается возрастанием гиперлипидемии и заметной гиперкоагуляцией крови при депрессии фибринолиза. Дефицит белка в рационе при повышенной калорийности питания нарушает образование транспортных форм липидов и способствует развитию атеросклеротических процессов в аорте. Частичная замена животного белка в рационе растительным (соевым) белком способствует снижению общего ХС и ТГ в крови [24]. Однако более выраженное гипохолестеринемическое действие диетотерапии достигается при сочетании в рационе белков животного и растительного происхождения, в том числе по сравнению с использованием только растительного белка [4].
Оптимальным считается содержание белка в диете, составляющее 80–90 г/сут. или 12–14% от общей калорийности рациона. Обеспечение оптимального качественного состава белка (соотношение незаменимых и заменимых аминокислот) достигается включением в диету источников животного (нежирные сорта мяса, рыбы, птицы, молочные продукты пониженной жирности, яичный белок) и растительного (крупы, зерновые, бобовые) белка. Соотношение животного и растительного белка при этом должно быть равным.
Одним из путей оптимизации диетотерапии в коррекции нарушений липидного спектра при МС является включение в диету продуктов переработки соевых бобов, являющихся уникальным источником высококачественного белка. Как известно, соевый белок, в отличие от других растительных белков, характеризуется высокой биологической ценностью, сбалансированностью аминокислотного состава и хорошей усвояемостью, аналогичной молочным и мясным белкам [25]. В многочисленных экспериментальных исследованиях получены убедительные данные о гипохолестеринемическом и антиатерогенном действии соевого белка [24]. Результаты клинических наблюдений свидетельствуют о заметном снижении уровня ХС и ТГ как у здоровых лиц, так и у больных с сердечно–сосудистыми заболеваниями, гиперлипидемией, сахарным диабетом при замене в диете части животного белка соевым [24,26]. В литературе имеются данные, что гипохолестеринемический и антиатерогенный эффект соевых бобов обусловлен не только особенностями аминокислотного состава соевого белка, но и наличием в них ряда биологически активных веществ и компонентов (ПНЖК, пищевые волокна, фенольные кислоты, сапонины, изофлавоноиды), обладающих гиполипидемическим, антиоксидантным, тромболитическим действием. Наличие в соевых белковых продуктах компонентов, активно влияющих на метаболические процессы в организме, способных предупреждать и/или корригировать их нарушения, позволяет рекомендовать их для использования в диетотерапии при МС.
Модификация
углеводного состава диеты
Неадекватное количество и неоптимальное соотношение углеводов в диете не только усугубляет нарушения липидного спектра при МС, но и способствует прогрессированию сосудистых осложнений. Повышенное потребление углеводов (более 65% от общей калорийности рациона), использование в качестве источника углеводов рафинированных моно– и дисахаридов – глюкозы, фруктозы, сахарозы – сопровождается увеличением уровней ЛПОНП и ТГ в крови [27]. В настоящее время в условиях эксперимента получены достаточно убедительные доказательства, демонстрирующие развитие инсулинорезистентности, играющей существенную роль в формировании метаболической дислипидемии, при избыточном потреблении сахарозы и фруктозы (более 60% и 35% от энергетической ценности рациона соответственно) [28,29]. Исключение из рациона рафинированных углеводов сопровождается снижением сывороточного уровня ЛПОНП и ТГ, а также способствует некоторому снижению общего ХС крови.
В диете больных с МС обеспечивается адекватное количество углеводов, составляющее 50–55% от общей калорийности рациона, с преимущественным содержанием сложных медленно всасывающихся углеводов и максимальным ограничением или исключением быстровсасываемых рафинированных сахаров. Преимущественными источниками углеводов в диете являются растительные продукты – зерновые, крупы, овощи и фрукты, содержащие в достаточном количестве растворимые и нерастворимые пищевые волокна (ПВ).
ПВ – неоднородная группа высокомолекулярных биополимеров растительного происхождения с разной химической структурой и различными физико–химическими свойствами, которые не перевариваются и не всасываются в желудочно–кишечном тракте человека. Биологические эффекты ПВ в значительной мере зависят от их влагоудерживающей, сорбционной, ионообменной активности. Гиполипидемическое действие оказывают преимущественно растворимые ПВ, такие как пектин, растворимые гемицеллюлозы, камеди. Включение 15 г растворимых ПВ в диету на 15–21% снижает уровень ХС в крови [4]. Широкое включение в диету овощей, фруктов, зерновых позволяет полностью удовлетворить потребность организма в ПВ, которая составляет 25–30 г в сут. При показаниях можно увеличить потребление ПВ до 40 г/сут. за счет их дополнительных источников – овсяных, ржаных, ячменных отрубей, химически чистого пектина, метилцеллюлозы и др. Однако потребление ПВ в количестве более 60 г в сутки может сопровождаться снижением всасывания незаменимых макро– и микроэлементов – кальция, магния, железа, меди, цинка и ряда водорастворимых витаминов.
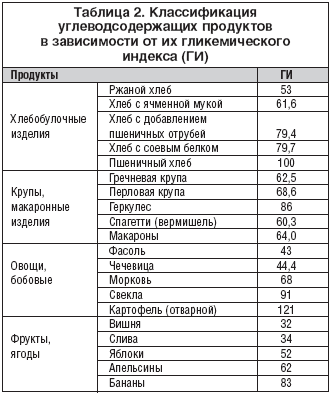
В последние годы несомненный интерес вызывают данные о влиянии диеты с низким и высоким гликемическим индексом (ГИ) на факторы риска сердечно–сосудистых заболеваний. Установлено, что диеты с высоким ГИ ассоциируются не только с увеличением гликемии и усилением инсулинорезистентности, но и с неблагоприятным воздействием на такие маркеры метаболического синдрома, как ТГ, ХС ЛПВП и С–реактивный белок [30,31]. Преимущественное использование в диете продуктов и блюд с низким ГИ позволяет добиться лучшей компенсации метаболических нарушений. Классификация углеводсодержащих продуктов в зависимости от величины их ГИ представлена в таблице 2.
Сбалансированность витаминного, макро– и микроэлементного состава диеты. Минорные компоненты пищи
Обеспечение оптимальной сбалансированности витаминного, макро– и микроэлементного состава диеты играет важную роль в повышении эффективности диетотерапии и профилактики сосудистых осложнений при различных метаболических нарушениях, в том числе нарушениях липидного обмена при МС. Как известно, витамины и минеральные вещества являются эссенциальными факторами питания, и дефицит их в пище сопровождается нарушениями метаболизма и жизненно важных функций организма. В современных условиях в связи с преобладанием в структуре питания рафинированных продуктов создаются благоприятные условия для развития дефицита микронутриентов у значительной части населения. Вместе с тем при многих алиментарно–зависимых состояниях суточная потребность организма в витаминах, макро– и микроэлементах повышается.
Для адекватного обеспечения витаминами в диетический рацион включаются традиционные натуральные продукты, являющиеся источниками витаминов, и диетические продукты, обогащенные витаминами, в том числе витаминами антиоксидантами – А, Е, С и b–каротином. Основными источниками аскорбиновой кислоты являются фрукты, ягоды, шиповник, овощи; витамина Е – растительные масла (соевое, кукурузное, подсолнечное), орехи, семечки, бобовые. Рафинирование и термическая обработка уменьшают содержание витамина Е в растительных маслах. При повышении в рационе содержания ПНЖК, особенно длинноцепочечных, потребность в витаминах–антиоксидантах увеличивается. Так, добавление в диету 1 г ПНЖК семейства w–З требует дополнительного введения 5 мг витамина Е [4]. Основными источниками витамина А являются молочный жир, сыр, яичный желток – продукты, которые традиционно ограничиваются при различных типах гиперлипидемии. Поэтому в рационе рекомендуется шире использовать продукты, богатые b–каротином – морковь, сладкий перец, зеленый лук, петрушка, яблоки, цитрусовые. Одновременно диетический рацион обогащается витаминами группы В, РР, фолиевой кислотой. Коррекция витаминодефицита у больных с основными проявлениями МС, особенно при использовании гипокалорийных рационов, не обеспечивающих необходимое количество большинства витаминов, достигается регулярным применением поливитаминных препаратов.
В диете больных с основными проявлениями МС обеспечивается адекватное содержание как макро– (натрий, калий, магний, кальций и др.), так и микроэлементов (медь, хром, цинк, марганец, йод и др.), участвующих в регуляции жизненно важных функций организма и обменных процессов в организме. Так, биологическое значение хрома связано с его участием в липидном и углеводном обмене. Дефицит хрома сопровождается повышением уровня общего ХС и ТГ в крови, а также ассоциируется с ростом смертности от ИБС [32]. Во многих исследованиях показано, что добавление хрома, наряду с улучшением толерантности к глюкозе и повышением чувствительности тканей к инсулину, способствует снижению содержания общего ХС, ХС ЛПНП и ТГ в крови, а также повышению ХС ЛПВП у больных сахарным диабетом 2 типа [32,33]. Потребность в хроме составляет 200 мкг/сут. Основными источниками хрома являются пекарские дрожжи, ржаная и пшеничная мука грубого помола, бобовые, перловая крупа. Учитывая важную роль цинка в обменных процессах, а также отмеченный гиполипидемический и антиоксидантный эффект добавок цинка [34,35], в диетотерапии больных с МС необходимо обеспечить адекватное содержание цинка, составляющее 12–15 мг/сут. Основными источниками цинка являются мясо, птица, бобовые, орехи. Повышение содержания йода (до 0,5 мг/сут.) в диете больных с гиперлипидемией определяется его участием в регуляции липидного обмена. Наиболее богаты йодом морская рыба и другие продукты моря (морская капуста, креветки, мидии и др.). В стандартной диетотерапии в качестве диетических продуктов, способствующих улучшению обеспеченности йодом, используются пищевые продукты с повышенным содержанием йода, в том числе йодированная пищевая соль в количестве до 3–5 г (1 чайная ложка) в сутки.
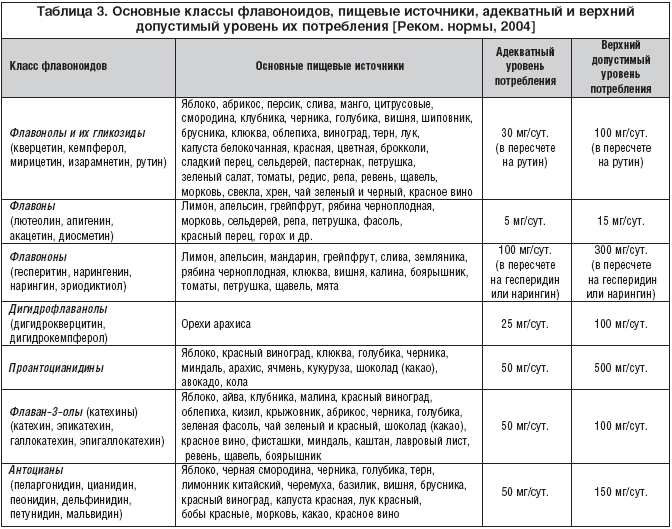
В последние годы в комплексе диетических мероприятий при алиментарно–зависимых заболеваниях широкое применение находят флавоноидные соединения, отличающиеся по своим свойствам и биологической активности. Известно, что флавоноиды обладают антиоксидантными свойствами, препятствуют окислению ЛПНП, подавляют процессы внутриперекисного окисления липидов, предотвращают окислительное повреждение нуклеиновых кислот, препятствуют развитию атеросклероза. В зависимости от степени окисленности или восстановленности трехуглеродного фрагмента флавоноиды подразделяются на несколько классов: флавонолы, флавоны, флавононы, дигидрофлаванолы, проантоцианидины, катехины, антоцианы. Источниками поступления флавоноидов с пищей являются овощи, фрукты, напитки и другие продукты растительного происхождения. Основные классы флавоноидов, пищевые источники, адекватный и верхний допустимый уровень их потребления представлены в таблице 3.
Особенности технологии приготовления блюд.
Режим питания больных
Технология приготовления диетических блюд и режим питания оказывают заметное влияние на метаболический статус больных с гиперлипидемией. Особенностями технологической обработки продуктов и блюд являются ограничение или полное исключение в процессе приготовления пищи поваренной соли, удаление из мясных и рыбных продуктов и блюд экстрактивных веществ, использование в качестве основных видов тепловой обработки отваривания, запекания и тушения. Все блюда, применяемые в диетотерапии, готовятся с ограничением поваренной соли (до 5 г/сут.). С этой целью вместо обычной поваренной соли используются заменители соли или специальные образцы соли с пониженным содержанием натрия. Для улучшения вкусовых качеств диетических блюд рекомендуется шире использовать зелень (петрушка, укроп, кинза и др.), а также чеснок, лук, хрен при отсутствии противопоказаний со стороны органов желудочно–кишечного тракта, которые обогащают диету витаминами и минеральными веществами.
Удаление экстрактивных веществ из мясных и рыбных продуктов достигается предварительным отвариванием этих продуктов. При отваривании мяса, рыбы и птицы 40–50% содержащегося в них жира переходит в бульон, что является существенным способом уменьшения общего количества жира в диете. Мясные и рыбные бульоны ограничиваются и используются для приготовления первых блюд 1–2 раза в неделю.
Важным условием эффективной диетотерапии больных с гиперлипидемией является соблюдение дробного режима питания, включающего 4–6 разовый прием пищи с равномерным распределением всех пищевых веществ и калорийности в течение дня, с исключением приема пищи в позднее вечернее или ночное время.

Литература
1. Deen D. Metabolic syndrome: Time for action // Am.Fam.Physician. – 2004. – Vol.69. – P.2875–2882.
2. Мамедов М.Н. Метаболический синдром – больше, чем сочетание факторов риска: принципы диагностики и лечения. – М., 2006. – 48 с.
3. Denke M.A. Dietary prescriptions to control dyslipidemias // Circulation. – 2002. – Vol.105. – P.132.
4. Погожева А.В. Основы рациональной диетотерапии при сердечно–сосудистых заболеваниях // Клиническая диетология. – 2004. – Т.1, №2. – С.17–29.
5. Hu F.B., Manson J.E., Willett W.C. Types of dietary fat and risk of coronary heart disease: A critical review // J.Am.Coll.Nutr. – 2001. – Vol.20. – P.5–19.
6. Kromhout D., Menotti A., Bloemberg B. et al.: Dietary saturated and trans fatty acids and cholesterol and 25–year mortality from coronary heart disease: the Seven Countries Study // Prev.Med. – 1995. – Vol.24. – P.308–315.
7. Carson J.A. Nutrition therapy for dyslipidemia // Curr.Diab.Rep. – 2003. – Vol.3. – P.397–403.
8. Fats and oils in human nutrition. Report of a joint expert consultation. FAO food and nutrition paper 57. – Rome, 1994.
9. Шарафетдинов Х.Х., Плотникова О.А., Кулакова С.Н. и др. Влияние диеты, обогащенной мононенасыщенными жирными кислотами, на клинико–метаболические показатели у больных сахарным диабетом 2 типа // Вопросы питания. – 2003. – Т.72, №4. – С.20–23.
10. Ros E. Dietary cis–monounsaturated fatty acids and metabolic control in type 2 diabetes // Am.J.Clin.Nutr. – 2003. – Vol.78. – P.617S–625S.
11. Мари Р., Грене Д., Мейес П., Родуэлл В. Биохимия человека. В 2–х т. Т.1: Пер. с англ. – М.: Мир, 2004. – 381 с.
12. Перова Н.В. Омега–3 полиненасыщенные жирные кислоты в кардиологии // Кардиоваскулярная терапия и профилактика. – 2005. – №4. – С.101–107.
13. MacLean C.H., Mojica W.A., Morton S.C. et al.. Effects of omega–3 fatty acids on lipids and glycemic control in type II diabetes and the metabolic syndrome and on inflammatory bowel disease, rheumatoid arthritis, renal disease, systemic lupus erythematosus, and osteoporosis // Evid.Rep.Technol.Assess. (Summ). – 2004. – №89. – P.1–4.
14. Мещерякова В.А., Плотникова О.А., Шарафетдинов Х. Х. и др. Сравнительная оценка влияния диетотерапии с включением эйконола или льняного масла на некоторые показатели липидного обмена у больных сахарным диабетом 2 типа // Вопросы питания. – 2001. – Т.70, №2. – С.28–30.
15. Погожева А.В., Кондакова Н.М., Байков В.Г. Изучение жирно–кислотного состава клеточных мембран при использовании соевого масла в диетотерапии больных с сердечно–сосудистыми заболеваниями // Вопросы питания. – 2000. – Т.69, №5. – С.39–42.
16. Hartweg J., Farmer A.J., Holman R.R., Neil H.A. Meta–analysis of the of n–3 polyunsaturated fatty acids on haematological and thrombogenic factors in type 2 diabetes // Diabetologia. – 2007. – Vol.50. – P.250–258.
17. Nettleton J.A., Katz R. n–3 long polyunsaturated fatty acids in type 2 diabetes: a review // J.Am.Diet.Assoc. – 2005. – Vol.105. – P.428–440.
18. Nambi V. Combination therapy with statins and omega–3 fatty acids // Am.J.Cardiol. – 2006. – Vol.98. – P.34i–38i.
19. Nordoy A. Statins and omega–3 fatty acids in the treatment of dyslipidemia and coronary heart disease // Minerva.Med. – 2002. – Vol.93. – P.357–363.
20. Справочник по диетологии / Под редакцией В.А.Тутельяна, М.А.Самсонова – М.: Медицина, 2002. – 3–е изд., перераб. и доп. – 544 с.
21. Эшгиниа С., Гаппаров М.М. Влияние пищевых фосфолипидов и антиоксидантов на обмен липидов у больных гипертонической болезнью // Вопросы питания. – 2006. – №2. – С.37–39.
22. Эшгиниа С., Гаппаров М.М., Сото Х. Влияние фосфолипидов на эффективность диетотерапии и показатели обмена липидов при гипертонической болезни // Вопросы питания. – 2005. – №5. – С.28–31.
23. Рекомендуемые уровни потребления пищевых и биологически активных веществ. – М.: ГСЭН РФ, 2004. – 42 с.
24. Тутельян В.А., Погожева А.В., Высоцкий В.Г. Анализ современных концепций о роли продуктов переработки соевых бобов в диетотерапии больных с сердечно–сосудистыми заболеваниями // Вопросы питания. – 2000. – Т.69, №5. – С.43–51.
25. Высоцкий В.Г., Зилова И.С. Роль соевых белков в питании человека // Вопросы питания. – 1995. – №5. – С.20–27.
26. Мещерякова В.А., Плотникова О.А., Шарафетдинов Х.Х., Яцышина Т.А. Использование комбинированных продуктов с включением соевого белка в диетотерапии больных сахарным диабетом 2 типа // Вопросы питания. – 2002. – Т.71, №5. – С.19–24.
27. Fried S.K., Rao S.P. Sugars, hypertriglyceridemia, and cardiovascular disease // Am.J.Clin.Nutr. – 2003. – Vol.78. – P.873S–880S.
28. Daly M. Sugars, insulin sensitivity, and the postprandial state // Amer.J.Clin.Nutr. – 2003. – Vol.78. – P. 865S–872S.
29. Elliott S.S., Keim N.L., Stern J.S. et al. Fructose, weight gain, and the insulin resistance syndrome // Am.J.Clin.Nutr. – 2002. – Vol.76. – P.911–922.
30. Dickinson S., Brand–Miller J. Glycemic index, posprandial glycemia and cardiovascular disease // Curr.Opin.Lipidol. – 2005. – Vol.16. – Р.69–75.
31. Kendall C.W., Augustin L.S., Emam A. et al. The glycemic index: methodology and use // Nestle Nutr.Workshop Ser.Clin.Perform. Programme. – 2006. – Vol.11. – P.43–56.
32. Cefalu W.T., Frank B. Hu F.B.. Role of Chromium in Human Health and in Diabetes // Diabetes Care. – 2004. – Vol.27. – P.2741–2751.
33. Шарафетдинов Х.Х., Мещерякова В.А., Плотникова О.А. и др. Влияние БАД, содержащей хром, на клинико–метаболические показатели у больных сахарным диабетом 2 типа // Вопросы питания. – 2004. – Т.73, №5. – С.17–20.
34. Шарафетдинов Х.Х., Мещерякова В.А., Плотникова О.А. и др. Влияние БАД, содержащей цинк, на клинико–метаболические показатели у больных сахарным диабетом 2 типа // Вопросы питания. – 2004. – Т.73, №4. – С.17–20.
35. Anderson R.A., Roussel A.–M., Zouari N. et al. Potential antioxidant effects of zinc and chromium supplementation in people with type 2 diabetes mellitus // J.Am.Coll.Nutr. – 2001. – Vol.20 – P.212–218.
.
Рекомендации кардиологов xx в.
Не потеряли своей актуальности основные диетические рекомендации Американской ассоциации кардиологов по употреблению продуктов, содержащих жир и холестерин, сформулированные в 1986 г. (с последующей корректировкой для геронтологического контингента больных).
- Прием насыщенных жиров должен быть менее чем 10 % всех потребляемых калорий. В настоящее время примерно 8–12 % всех калорий в типичной диете приходится на насыщенные жиры. Обычно уже достаточно снижения потребления продуктов, содержащих насыщенные жиры, чтобы достичь 10%-го уровня. Необходимо выбирать максимально постные куски мяса или полностью срезать жир с него перед приготовлением пищи. Многие продукты, содержащие насыщенные жиры в большом количестве, имеют повышенное содержание холестерина.
- Мясо или птица должны приготавливаться таким образом, чтобы они не находились при этом в жире (жир должен стекать), независимо от способа обработки: обжаривается ли в духовке, под прессом или печется, тушится.
- 3Кожа птицы перед приготовлением пищи удаляется, а полуфабрикаты индейки не стоит вообще использовать, так как они часто содержат впрыснутое туда насыщенное кокосовое масло.
- Мясной или куриный бульон, отвар и суп должны охлаждаться, для того чтобы затвердевший жир можно было убрать с поверхности.
- Овощи поглощают жир и, следовательно, никогда не должны приготовляться совместно с мясом.
- Посуда с антипригарным покрытием и специальные растительные антипригарные эмульсии для приготовления пищи снижают потребность в масле и его заменителях.
- Лучше использовать обезжиренные или маложирные заправки для салатов или других продуктов, например лимонный сок, маложирный йогурт, творожные сыры, взбитые вместе.
- Масло или маргарин могут быть взбиты с холодной водой миксером, для того чтобы получить продукт с низким содержанием калорий. Дайте маслу или маргарину размягчиться перед употреблением, так чтобы можно было намазывать их тонким слоем.
- Целесообразно не добавлять масло, молоко или маргарин при приготовлении таких продуктов, как рис, макароны, картофельное пюре. Макаронам это не нужно; вкус риса лучше обогатить с помощью зелени: лука, трав, специй, укропа или петрушки; в картофель лучше добавлять маложирный йогурт или сливки.
- Заменять цельное молоко обезжиренным или маложирным во всех кулинарных рецептах. Концентрированное обезжиренное молоко, взбитое в охлажденном миксере, является хорошим заменителем для блюд, требующих кремов.
- Лучше избегать немолочных заменителей взбитых сливок, т. к. они обычно богаты насыщенными жирами (пальмовым или кокосовым маслом).
- Обычный майонез желательно использовать реже, так как он достаточно калорийный (100 кал на 1 ст. л.). Если нет обезжиренных марок, можно смешивать обычный йогурт с равными частями маложирного для приготовления заправок к салатам. В сэндвичах и других продуктах использовать горчицу.
- Тушить овощи можно в курином отваре, бульоне или вине вместо сливочного масла, маргарина или растительного масла.
- Порции блюд, содержащих большое количество жира и холестерина, должны быть небольшими, в то время как размеры порций макаронных изделий, овощей, фруктов и других маложирных продуктов — увеличенными.
- При покупке продуктов необходимо выбирать такие, которые не содержат жира, холестерина или содержат небольшие их количества.
- В большинстве кулинарных рецептов количество животного жира или растительного масла может быть снижено на ⅓ без потери вкуса и фактуры.
- У большинства людей повышенный уровень холестерина связан с избыточным весом, поэтому снижение веса чаще всего приводит и к снижению уровня холестерина.
- Использование продуктов, богатых холестерином, таких как яйца и внутренние органы животных (печень, почки, мозги), ограниченно. Желток одного яйца содержит 235 мг холестерина. В неделю рекомендуется съедать не более двух яичных желтков, включая те, которые использованы при выпечке. Белки яиц не содержат никакого холестерина, и они могут потребляться чаще.
- Регулярные занятия физическими упражнениями помогают контролировать вес и повышают уровень холестерина липопротеинов высокой плотности в крови.
- Добавление в рацион продуктов, содержащих пищевые волокна, приводит к снижению уровня холестерина.
- Несколько раз в неделю в рацион питания не включают мясо, при этом необходимо избегать употребления сыра, орехов и сливочных продуктов, которые могут быть богаты жирами.
- Животный жир, содержащийся в молоке и сыре, содержит больше насыщенных жиров, увеличивающих уровень холестерина в плазме, чем жиры в красном мясе и птице. Следовательно, необходимо использовать обезжиренное или 1%-ное молоко, сыры, приготовленные из обезжиренного молока. Даже частично обезжиренное молоко, использованное для приготовления сыра, имеет повышенное содержание жира.
- Те, кто ест вне дома, должны выбирать картофель и другие овощи, приготовленные без соусов, сыра или масла. Есть надо небольшими количествами, а приправу к салату готовить самостоятельно из имеющихся «здоровых» продуктов.
- Такие морские продукты, как моллюски и креветки, содержат мало жира, но могут содержать относительно высокий уровень холестерина, в связи с чем к регулярному употреблению они не пригодны.






