- Формы энтероколита и питание
- Общие рекомендации
- Лечение гастроэнтероколита
- Что же разрешено?
- Особенности лечебного питания
- Симптомы заболевания
- Диагностика
- Лечение заболевания
- Рецепты диеты при энтероколите
- Рисовый суп-пюре
- Фруктовый кисель
- Мясные биточки
- Постная манная каша
- Осложнения
- Первая помощь при остром гастроэнтероколите
- Возможные последствия и прогноз
- Профилактика
- Противопоказания
- Плюсы и минусы
- Отзывы
- Классификация заболевания
Формы энтероколита и питание
По форме течения заболевание разделяют на:
- Острый гастроэнтероколит, который характеризуется резким и внезапным началом, прогрессирующим ухудшением самочувствия.
- Хронический гастроэнтероколит, который протекает с чередованием периодов ремиссий и обострений и развивается на фоне других заболеваний, приводящих к поражению желудочно-кишечного тракта.
В зависимости от характера воспалительного процесса, выделяют следующие виды гастроэнтероколита
:
- Геморрагический. В подслизистом слое образуются сосудистые микроциркуляторные нарушения, в результате которых развиваются кровоизлияния, воспаление и эрозии.
- Катаральный. Слизистая оболочка становится гиперемированной, отечной. Усиливается выделение экссудата.
- Флегмонозный. Слизистая оболочка пищеварительного тракта не только воспаляется, но и начинает накапливать гной.
- Язвенный. На слизистой оболочке образуются дефекты (язвы).
- Фиброзный. При выделении экссудата на поверхности слизистой оболочки скапливается фибириноген, под действием тромбопластина он превращается в фибрин, и образуется тонкая пленка.
https://www.youtube.com/watch?v=F8fiDaNXIBY
Энтероколит протекает в 3 формах, каждая из них обладает своим диетическим составом:
- Острая – при обострении недуга применяется диета № 4.
- Хроническая – в момент хронического развития используют диету № 3.
- Период ремиссии – когда симптомы снижаются или полностью устраняются, врач назначает стол № 2.
Лечение при энтероколите кишечника с соблюдением правильного питания ускорит процесс выздоровления.
Общие рекомендации
Основу диеты при энтероколите кишечника составляют продукты, безопасные для слизистой оболочки, не травмирующие внутренние органы жесткими частицами. Это могут быть разваренные каши, кисели и хорошо перетертые супы на стадии обострения. Другие продукты вводятся постепенно и только после того, как пациенту станет лучше. Основные правила питания:
- небольшие порции – до 250 г за раз;
- частые приемы пищи – до 6 раз в сутки;
- отказ от жареных, соленых, кислых и острых блюд;
- отказ от магазинных соусов и приправ;

- сокращение соли до 10 г;
- в первые сутки – лечебное голодание и обильное питье;
- теплая пища – до 60 градусов, слишком холодные и горячие блюда травмируют кишечник;
- калорийность до 2000 ккал в сутки, минимум жиров;
- в восстановительный период питание должно содержать необходимые витамины группы B и С;
- при остром энтероколите пищу измельчают и перетирают;
- есть можно только термически обработанную еду, приготовленную отвариванием или тушением;
- каждый день после устранения острых симптомов в пищу добавляют не более 3 новых блюд;
- для улучшения переваривания важно тщательно прожевывать пищу;
- есть желательно в одно и то же время, чтобы помочь желудку лучше обрабатывать продукты соком;
- в день пациенту требуется до 60 г нерафинированных растительных и животных жиров, 80 г углеводов и до 200 г белка.
Аналогичные правила действуют и для детей, только количество белка, жиров и углеводов сокращается на 20-30%.
После соблюдения строгой диеты при энтероколите взрослых и детей переводят на сбалансированное щадящее питание – лечебный стол №4Б. Придерживаться ее можно в течение 2 месяцев. Список продуктов достаточно обширен, поэтому можно составить разнообразное меню. Ее главная цель – это устранение патологических процессов в организме и нормализация стула.
После восстановления кишечника взрослым и детям рекомендована диета №4В при энтероколите. Она позволяет есть больше растительных жиров и овощей. Можно отказаться от полностью перетертых блюд и добавить в рацион цельные продукты. Также можно включить несдобную выпечку.
По статистике, каждый третий человек страдает от заболеваний желудочно-кишечного тракта, но многие болезни стремительно молодеют. Врачи нередко диагностируют энтероколит даже у детей младшего школьного возраста. Это нарушение пищеварения, вызванное воспалительным процессом толстого и тонкого кишечника.
Острый энтероколит затрагивает только верхние слои слизистой. Хронический протекает длительно, с периодами ремиссий и обострений, продолжаются деструктивные изменения слизистой и подслизистой оболочки, нарушения функций кишечника. Различают следующие формы болезни:
- Бактериальный энтероколит – следствие кишечных инфекций бактериальной природы (дизентерия, сальмонеллез и др.).
- Паразитарный (заражение гельминтами и простейшими).
- Токсический (кишка повреждается вследствие воздействия химикатов, ядов, лекарств и прочих веществ).
- Алиментарный (нарушение режима и правил питания).
- Механический (результат частых запоров).
- Вторичный (осложнение после перенесенных инфекций и болезней ЖКТ).
- Тошнота, рвота.
- Метеоризм.
- Присутствие в кале слизи или крови (в случае, если воспаление кишечника было вызвано инфекциями).
- Общая слабость, головная боль.
- Боль в области пупка, усиливается после еды, при физической нагрузке.
- Поносы или запоры.
- Снижение массы тела.
Диагностируется энтероколит на основе анамнеза, бактериологического биоптатической пробы, анализа кала и крови, при необходимости проводится ректоскопия и колоноскопия. Обязательно назначается лечебная диета при колите, а также медикаментозная терапия. Врач назначает колоть или принимать перорально антибиотики, спазмолитики, биопрепараты (бифидум, лактобактерин и др.
Если взрослый или ребенок страдает хронической формой заболевания, необходимо:
- Лечить инфекций и болезней ЖКТ.
- Отмена медикаментов, которые способствуют нарушению работы толстого и тонкого кишечника.
- Нормализация секреторной и моторной функции желудка и кишечника.
- Нормализация характера и режима питания.
Основные симптомы гастроэнтерита – диарея и рвота. Чтобы не провоцировать новые приступы, в первый день от начала заболевания (а в случае необходимости – два или даже три) принимать пищу строго противопоказано. Это приведет только к большему раздражению ЖКТ. Организм больного и так засорен продуктами жизнедеятельности болезнетворных бактерий и токсинами, избавиться от которых помогает лечебное голодание.
Через сутки или двое симптомы гастроэнтерита обычно идут на убыль и больному разрешается съесть пшеничный сухарик (от ржаного хлеба и сухарей из него следует пока воздержаться).

Принимать пищу нужно часто, но совсем понемногу, следя за кишечными отправлениями. На первых порах самым безопасным для кишечника блюдом будет разварная рисовая каша на воде, обладающая обволакивающим эффектом. Все, что нужно для ее приготовления, это тщательно промытая рисовая крупа и вода. Сюда не нужно добавлять ни соли, ни молока, ни сливочного масла.
Суть диеты при энтероколите заключается в:
- полном исключении из рациона тяжело перевариваемых продуктов питания;
- запрете на чрезмерно жирные блюда и пряные приправы;
- отказе от кондитерских изделий и копчёностей;
- ограничении потребления овощей и фруктов в сыром виде, в частности тех, которые способствуют повышенному образованию газов или брожению в желудке;
- прекращении употребления продуктов, которые содержат в себе большое количество красителей, консервантов и усилителей вкуса.
Кроме этого, правильное питание при таком заболевании предусматривает тщательное пережёвывание пищи, исключение перееданий, в особенности перед сном, а также потребление разрешённых блюд и продуктов небольшими порциями по нескольку раз в день. Основу правильного питания при хроническом и остром заболевании составляют каши, кисели, пюреобразные или перетёртые первые блюда.
При добросовестном соблюдении диетического питания удаётся достичь значительного улучшения состояния пациента уже через полтора месяца такого лечения. В случаях, если подобное расстройство было диагностировано на ранней стадии, наблюдается полное выздоровление и устранение воспаления кишечника. Но если энтероколит протекает в хронической форме, соблюдать диету необходимо будет на протяжении всей жизни.
Диетическое питание при энтероколите острого течения начинается с назначения нескольких разгрузочных дней, на протяжении которых необходим полный отказ от еды. Это позволит немного успокоить воспалительный процесс слизистой. На фоне такого голодания настоятельно рекомендуется употребление большого количества жидкости.
Постепенно возрастает количество тех продуктов, которые разрешается есть. Главное правило – отсутствие жирных и острых блюд. Продукты питания не должны нести раздражительное воздействие на слизистую толстого и тонкого кишечника, а также не стать причиной повышенной секреции желудочного сока.
Если лечение острой формы заболевания идёт по плану, то можно в незначительных количествах вводить жареные блюда, а также свежие овощи и фрукты. Это необходимо предпринимать только после разрешения лечащего врача, в противном случае существует вероятность усугубления заболевания. Постепенное вхождение в индивидуальный нормальный рацион позволит избежать перехода энтероколита в хроническую форму.
Питание при гастроэнтерите различной формы обязано совпадать с объединенными нормами:
- не производить на ЖКТ раздражающего, химического, механического влияния;
- защищать стенки пищеварительного тракта с помощью обволакивающей структуры;
- обеспечить организм всеми необходимыми полезными компонентами, витаминами, минералами;
- не перегружать пищеварительный тракт;
- соблюдать правила гигиены: тщательно мыть овощи и фрукты, пить только очищенную воду.

Выполнить вышеперечисленные рекомендации можно как правильным подбором продуктов, так и их приготовлением. В первую и вторую неделю после возникновения симптоматики патологии нельзя есть жареные и запеченные блюда. Хорошо принимать измельченную еду, в пюреобразном виде либо хорошо разваренную пищу.
https://www.youtube.com/watch?v=X2D02B-mPcY
Тщательно подобрана должна быть диета при гастроэнтерите у детей, которую поможет составить врач. Следует готовить максимально натуральные блюда, желательно однокомпонентные. Различные сладости, сахар вообще нужно исключить.
Употреблять надо теплые блюда (36-39°С), горячая, холодная пища будет раздражать слизистую ЖКТ. Кушать стоит часто, 5-6 раз в день, но маленькими порциями. Такой режим поможет предупредить образование рвоты на первом этапе развития, а в силу восстановления перистальтика кишечника будет работать энергичней.
Лечение гастроэнтероколита
Пищевые отравления (острый гастроэнтероколит, пищевые токсикоинфекции) развиваются из-за частого потребления недоброкачественных продуктов: мясо, рыба, яйца, молоко, творог, сыр, заливные блюда, изделия из субпродуктов (печеночный паштет, ливерная колбаса, холодец, студень и др.), обсемененных патогенными микроорганизмами.
Поступление в организм с продуктами больших доз живых возбудителей (сальмонелла, протеи, стрептококк) вызовет острый гастроэнтероколит, или пищевые токсикоинфекции, проще говоря — пищевые отравления.
Пищевые отравления могут протекать в следующих формах: • легкие пищевые токсикоинфекции, • средние пищевые токсикоинфекции, • тяжелые пищевые токсикоинфекции.
Инкубационный период пищевых отравлений (токсикоинфекций) длится от 3 часов до 1 дня. За это время наблюдаются следующие симптомы:
- плохое самочувствие;
- недомогания;
- разбитость;
- отвращения к пище;
- тошнота;
- сильная схваткообразная боль по всему животу;
- урчание и газообразование;
- диарея с большим количеством слизи;
- рвота.
Температура тела обычно повышена. Возможны поражения почек, печени, нервной системы и других органов.
Терапия пищевого отравления (токсикоинфекций) должна проходить комплексно:
- ранние промывания желудка;
- солевое слабительное;
- покой;
- согревающий компресс;
- антибиотик широкого спектра;
- 5%-ная глюкоза внутривенно;
- антиспастические средства (атропиновая группа, папаверин);
- сердечное средство;
- прием витаминного комплекса (в частности С, РР, В1, В2, В6, В12).

Главную роль в лечении пищевой токсикоинфекции играет диета при гастроэнтероколите.
Цель диеты при пищевых отравлениях (токсикоинфекциях) — выведение из организма болезнетворных микроорганизмов и токсических веществ при помощи большого количества воды. В первые дни жидкость употребляют через каждые 2-2,5 ч.
Питание при гастроэнтероколите (токсикоинфекциях) постепенно расширяют за счёт продуктов, которые не вызывают секрецию пищеварительного сока, не раздражающих пищеварительный тракт и не вызывающих перистальтику кишечника (сокращение).
Назначаются при пищевых отравлениях:
- слизистый отвар из рисовой, овсяной крупы;
- отвары из ягод шиповника, черемухи, черники, чёрной смородины, обладающие вяжущими свойствами;
- мясные бульоны;
- котлеты мясные на пару;
- рыба отварная;
- яйца всмятку;
- пудинги.
Блюда и продукты рациона должны содержать большое количество полноценного белка животного происхождения в хорошо усвояемых формах (бульон, суфле, котлеты).
При гастроэнтерите запрещено употребление любых спиртных напитков, в том числе пива и кваса. Придется на время отказаться от крепкого чая, кофе и даже какао, не говоря уже о шоколаде. Под запретом все без исключения газированные напитки, в число которых входит и минеральная вода.
Что же разрешено?
- Разнообразные кисели – фруктовые, ягодные, молочные;
- Неконцентрированные компоты из свежих фруктов;
- Питьевые йогурты и обезжиренное молоко;
- Негазированная минеральная вода – по назначению врача;
- Фильтрованная и талая вода – как минимум 1,5-2 литра в день.
Все напитки обязательно должны быть либо комнатной температуры, либо чуть теплыми. Чересчур горячие, равно как и очень холодные, в острый период болезни вредны и даже опасны.
Инфекционное воспаление органов ЖКТ может иметь бактериальную или вирусную природу. В случае развития бактериальной инфекции возбудитель чаще всего попадает в пищеварительный тракт с пищей и водой. Основные бактерии-возбудители гастроэнтероколитов – это патогенные штаммы бактерий группы кишечной палочки: , шигелла, протей и сама кишечная палочка.
Вирусное инфекционное поражение слизистой оболочки считается более опасным и протекает тяжелее. Наиболее часто у больных развивается кишечный грипп – заболевание, вызванное .

В некоторых случаях инфекция попадает в желудочно-кишечный тракт с кровотоком от других очагов хронической инфекции. В этом случае возбудителем будет тот микроорганизм, который вызывает эту инфекцию.
У некоторых больных развивается неинфекционный гастроэнтероколит. Такое заболевание может быть вызвано тяжелой интоксикацией организма тяжелыми металлами, щелочами, кислотами. Иногда такое состояние возникает у детей, которые могут выпить или съесть, например, средства бытовой химии или другие токсические вещества.
Обострение хронической формы заболевания может быть вызвано следующими факторами:
- снижение иммунитета на фоне переохлаждения, интоксикации, других заболеваний;
- закисление организма;
- несбалансированное питание.
Вероятность развития гастроэнтероколита выше у людей со слабой иммунной системой. Часто от такого заболевания страдают дети, у которых еще окончательно не сформирован ни иммунитет, ни состав нормальной микробиоты кишечника. Также болезнь может развиться на фоне антибиотикотерапии, во время которой гибнут естественные обитатели кишечника человека.
Первой помощью при развитии острого гастроэнтероколита служит промывание желудка. У больного необходимо вызвать рвоту. Для этих целей дают ему выпить около литра кипяченой холодной воды залпом. Вызвать рвоту может надавливание пальцев на корень языка. Промывать желудок нужно до тех пор, пока из рвотных масс не исчезнут частички пищи.
При развитии гастроэнтероколита лечение заключается в приеме противомикробных средств, которые подавляют размножение патогенных микроорганизмов. Существуют народные методы лечения желудочно-кишечных инфекций, основанные на приеме снадобий на основе целебных растений. Такая терапия оказывает комплексное действие на организм больного: подавляет развитие патогенных микроорганизмов, помогает в выведении токсинов из организма и способствует восстановлению поврежденной слизистой.
Лечение гастроэнтероколита включает также временное соблюдение диеты и восстановление водно-солевого баланса. Дело в том, что с рвотой и при диарее организм человека теряет большое количество жидкости с растворенными в ней минеральными солями. Для борьбы с обезвоживанием необходимо пить солевые растворы, например, физиологический раствор (9 г поваренной соли на 1 л воды) или не газированную минеральную воду.
В первые дни болезни человеку показано только обильное питье, поскольку никакую пищу организм все равно усваивать не может. Пить можно минеральную воду. Также полезно пить отвар различных круп.
Через несколько дней, когда наступит некоторое облегчение, можно постепенно вводить в рацион некоторые продукты питания. Рекомендуется отварная протертая пища, лучше всего белковая. Нужно исключить из рациона жареную, острую, соленую пищу, плохо приготовленные блюда, жирную еду, а также овощи и фрукты, которые содержат много клетчатки и могут раздражать поврежденную слизистую.
Профилактика заболевания – это в первую очередь соблюдение мер личной гигиены.Необходимо мыть руки перед приемом пищи, тщательно мыть овощи и фрукты. Продукты должны быть качественные. Лучше не доверять приготовленной чужими руками пище, не покупать ее в отделе готового питания, поскольку такая еда часто приготовлена из несвежих продуктов.
Важно проводить качественную термическую обработку еды, не кушать полусырые блюда. При термической обработке большинство бактерий погибает.
Чаще всего бактерии-возбудители гастроэнтероколита попадают в организм человека с мясными и рыбными блюдами, колбасами, консервами. При выборе этих продуктов питания необходимо быть особенно внимательным.
Напишите в комментариях о своём опыте в лечении заболеваний, помогите другим читателям сайта!Поделитесь материалом в соцсетях и помогите друзьям и близким!
Гастроэнтероколит (от др.-греч. γαστήρ – желудок, ἔντερον – кишка, κόλον – толстая кишка) одновременное воспалительное заболевание желудка, толстого и тонкого отделов кишечника желудочно-кишечного тракта.
Симптомы проявляется отрыжками, изжогами, болями и тяжестью в подложечной области. Иногда заболевание начинается рвотой пищей с последующим поносом, вздутием, болезненностью живота, урчанием и переливанием в кишечнике. Состояние больного зависит от характера инфекции и сопротивляемости организма. В тяжелых случаях отмечается слабость, разбитость, спутанное сознание, повышение температуры и сердечно-сосудистые расстройства. В лёгких случаях проходит через 5-7 дней; в тяжелых – болезнь может затягиваться, принимая нередко хронический характер.
Хронический гастроэнтероколит развивается нередко на фоне других поражений органов пищеварения. Течение болезни, как правило, многолетнее, рецидивирующее. Периоды обострения вызываются нарушениями режима и качества питания, а также инфекцией. Проявления болезни зависят от преимущественного поражения желудка или кишечника.

Острый гастроэнтероколит развивается обычно в результате , сопровождающегося кишечными кровотечениями, др. инфекционными заболеваний (тиф, и др.) аллергических факторов, отравлений (крепкие кислоты и щёлочи, спирты, тяжёлые металлы, лекарственные отравления и пр.). Инфекция в кишечник может попадать через рот или заноситься с кровью.
Предрасполагающим фактором являются ахилия, авитаминозы и .
Лечение . Ликвидация причины, вызвавшей гастроэнтероколит, например лечение .
Лечение хронического гастроэнтероколита. Лечение направлено на устранение воспалительных явлений желудочно-кишечного тракта, борьбу с инфекцией и интоксикацией. Диетотерапия: питание дробное (5-6 раз в день), исключение из рациона механических и химических раздражителей (закусок, копчёностей, консервов, жареных блюд, грубого и жилистого мяса, грубых сортов овощей), чёрного хлеба и свежего молока.
За основу питания берётся преимущественно белковая диета (мясные бульоны, рубленое мясо, курица, индейка, протёртый творог, трёхдневный кефир при низкой кислотности, нежирный сыр, отварная рыба – судак, щука, треска); в ограниченном количестве – манная, рисовая и овсяная каши на воде с небольшим количеством масла, белые сухари или черствый хлеб; чай с лимоном, сок черной смородины, отвар шиповника, компоты из фруктов (кроме сливы).
Острый гастроэнтероколит – заболевание воспалительного характера, охватывающее три крупных отдела ЖКТ: желудок, тонкий и толстый кишечник. Гастроэнтероколит возникает в четкой связи с попаданием в пищеварительную систему агентов, вызывающих воспаление.
Особенности лечебного питания
Назначение диетического питания ребенку с гастроэнтеритом является главным способом борьбы с этим заболеванием. Кормление больных детей имеет свои особенности, о которых людям, ухаживающим за малышом, необходимо знать:
- Прежде всего, в первые сутки от начала заболевания нужно заменить привычные ребенку чай, какао и сладкую газировку на теплую воду или слабый солевой раствор (только по требованию лечащего врача) – это нужно для того, чтобы не произошло обезвоживания;
- Когда малышу будет разрешено принимать пищу, не пытайтесь накормить его через силу, стараясь за один прием дать целую тарелку каши или супа, – это может вызвать новый приступ рвоты или возобновление диареи; лучше давать пищу маленькими порциями, буквально по одной-две ложки, но часто – каждые час-полтора;
- Кормить ребенка необходимо только привычной пищей – той, что присутствует в его рационе не менее месяца;
- После того как малыш выйдет из вынужденного голодания, первой его пищей должно стать фруктовое или овощное пюре, не содержащее сахар, – лучше всего для этой цели подойдет печеное протертое яблоко зеленых сортов или отварная протертая сладкая тыква;
- Через два-три дня малыша разрешается накормить бульоном из куриной грудки, а на второе предложить паровую котлетку или паштет из мяса, которое варилось в бульоне и затем было два-три раза пропущено через мясорубку;
- В дальнейшем в рацион включают кусочек отварной рыбы, освобожденной от кожи и костей, приготовленный на пару омлет, пару сухих галетных печений;
- Помимо этого, каждый день ребенку дают сладкие кисели, яблочный компот и – обязательно! – воду; молоко и кисломолочные продукты на полмесяца исключаются.
Чтобы не вызвать рецидива, исключите из рациона ребенка жирные блюда, копченые колбасы, фастфуд, майонез, кетчупы, маринованные овощи и кислые фрукты. Чем позже все это снова появится в ежедневном меню вашего чада, тем лучше для его здоровья.
Взрослому человеку во время гастроэнтерита рекомендована строгая диета. Первые дни придется поголодать, а затем один за другим вводить в рацион разрешенные врачом продукты, внимательно следя за самочувствием больного.
- Итак, первые один-два дня можно пить только воду – кипяченую или минеральную без газа;
- Как только голодание закончится, в рацион необходимо ввести небольшое количество куриного бульона (если позволяет состояние больного, заправленного разварным рисом);
- Затем разрешается съесть немного протертой отварной моркови или жидкого картофельного пюре с кусочком сливочного масла и ложкой обезжиренного молока, манную кашу на воде (без молока и масла), два печеных яблока (без кожицы);
- Еще через день можно ввести в рацион кусочек отварной курицы, рыбную котлету с гарниром из мягкой рисовой каши, пшеничные сухарики;
- Через неделю или две (в зависимости от самочувствия) больной может вернуться к привычному меню, исключив только жирное, жареное, острое, пряное и соленое, а также алкоголь, квас и напитки типа «Колы».

От употребления тяжелой пищи придется воздерживаться еще довольно долго – не менее двух месяцев – и возвращаться к привычным блюдам только после одобрения врача.
Вам или близкому вам человеку был поставлен диагноз «гастроэнтерит»? В этом случае приоритетной задачей является организация правильного лечебного питания. Лишь строгая диета, исключающая любые раздражающие факторы, может помочь восстановлению поврежденных функций пищеварительного тракта.
Лечебное питание способствует разгрузке органов пищеварительной системы, щадяще действует на воспаленную слизистую оболочку желудка и кишечника.

В первые сутки, когда заболевание только достигло пика, необходимо воздерживаться от любой пищи. Даже самые легкие некалорийные блюда с минимальным количеством жиров могут спровоцировать новый приступ рвоты и диареи, поскольку даже они будут раздражать воспаленную слизистую оболочку. Зато можно и нужно много пить – обычную воду без газа, фильтрованную, талую или просто кипяченую, но обязательно теплую. Благодаря этому удастся избежать обезвоживания, вывести из организма шлаки и токсины.
Также рекомендовано употребление слабоконцентрированных травяных отваров и настоев. Если у больного многократно повторяющаяся мучительная рвота, пить нужно понемногу, но часто, мелкими глотками. Стоит воздержаться от горячих или, напротив, слишком холодных напитков: они могут спровоцировать новый приступ рвоты. О кофе, крепком чае и спиртных напитках временно придется забыть.
На вторые сутки больному можно предложить стакан чая без молока и сахара с сухариком из пшеничного хлеба. Такие вкусные, пористые и очень легкие сухарики легко приготовить самостоятельно, нарезав небольшими тонкими ломтиками слегка зачерствевшую буханку.
Начиная с третьего дня нужно постепенно вводить в рацион жидкие каши на воде, куриный бульон, протертые блюда из мяса и рыбы – все только свежеприготовленное и обязательно домашнее.
Зачастую гастроэнтерит (кишечный грипп) у детей протекает в обостренной форме. Предупреждению патологии способствует внимательное отношение родителей. Стоит мыть кипяченой водой овощи или давать фрукты без кожицы. Продукты подвергать тщательной термической обработке, не перекармливать малыша, выполнять гигиенические правила.
Облегченная диета способствует оптимизации работы пищеварительного тракта. В начале развития еду вообще не нужно предлагать ребенку, предоставить только обильное питье. Хорошо, если это будет кипяченая вода (она должна равняться температуре тела).
Рекомендуемые продукты при гастроэнтерите у детей следующие:
- различные каши, сваренные на воде;
- можно употреблять нежирное мясо в виде пюре;
- детское питание, творожки;
- овощные, фруктовые пюре;
- обезжиренные супы;
- вчерашний белый хлеб, сухари;
- нежирная рыба;
- вареное яйцо.
Длительное время нельзя употреблять молоко. Когда уже можно, врач скажет, опираясь на состояние здоровья ребенка. По его назначению выписываются и иные продукты, внимательно наблюдая за реакцией организма, чтобы воспалительный процесс не усугубился.
Если строго выполнять рекомендации специалиста и питаться правильно, неприятные симптомы исчезнут уже на четвертый день лечения. Но после гастроэнтерита и налаживания состояния продолжить диету надо будет еще некоторое время, самое меньшее – это 2 недели.
В терапии патологии применяется лечебный стол №4, а также его разновидности для лечения разных форм энтероколита. При обострении назначают строгие ограничения, а при восстановлении переходят на подвиды 4В и 4Б. Также существует отдельный вид диеты, предназначенный для людей с постоянными запорами.
Лечебное питание помогает быстрому восстановлению пациентов и предотвращает развитие осложнений.
Если болеет грудной ребенок, то нужно придерживаться следующих правил:
- уменьшить объем пищи, но увеличить частоту кормлений – сокращение должно составить 20% от общего объема;
- на время необходимо исключить любой прикорм, добавлять его постепенно после устранения острых симптомов;
- если есть возможность, следует кормить только грудным молоком или кисломолочными смесями на основе полезных бактерий;
- при искусственном вскармливании обязательно компенсирую весь объем жидкостью.
Не следует кормить ребенка смесями, которые не подходят для терапии энтероколита и других кишечных расстройств. Детям старше 6 месяцев можно давать кисломолочные смеси, разбавленные гречневой или рисовой кашей, супом-пюре.
Дополнительно используют пребиотики для восстановления кишечника. Все действия необходимо обсуждать с доктором. Из этих лекарств лучше всего выбирать: Линекс, Бифиформ, Колибактерин.
С диагнозом «энтероколит» ребенку назначается такое же питание, как взрослому. Определив заболевание, специалист прописывает малышу комплекс витаминов, лекарственных препаратов, диетическое меню в зависимости от признаков.

При кишечных инфекциях применяются антибиотики, противовоспалительные, обезболивающие лекарства. Режим и рацион устанавливается лечащим врачом-диетологом, после выписки назначения необходимо строго его придерживаться.
Поначалу могут возникнуть сложности с лечением, крохе трудно понять, почему ему не дают сладости или другие продукты, нравящиеся ребенку. Маленьких пациентов нужно кормить не менее 5-6 раз в день.
Детский рацион может состоять из:
- измельченных супчиков, кашек;
- нежирных легких бульонов;
- снять боль поможет капустный сок;
- паровой рыбы, мяса;
- чуть позже – несдобные пироги, булочки.
Симптомы заболевания
Часто гастроэнтероколит имеет короткий инкубационный период, первые симптомы появляются через несколько часов после воздействия инфекции или аллергена.
Заболевание дает о себе знать следующими признаками:
- повышается газообразование, развивается метеоризм и вздутие живота;
- диарея появляется в начале болезни или на 3-4 сутки как признак интоксикации, в кале могут присутствовать кровь и слизь;
- нарушается аппетит, пропадает интерес к еде;
- повышается температура тела, развивается общее недомогание, головная боль, головокружение, в тяжелых случаях – обмороки;
- начинает болеть живот, чаще всего в области пупка, ощущения могут быть схваткообразными или тянущими;
- появляется , горечь во рту, отрыжка;
- нарастает тошнота, учащается рвота;
- иногда возникает запор на 1-2 дня.
Симптомы острого гастроэнтероколита чаще всего развиваются быстро, через 2-3 часа после инфицирования, воздействия токсинов или аллергенов. Но иногда полная клиническая картина наблюдается только на 2-3 день.
Чем раньше проведена диагностика и начато лечение, тем меньше риск перехода заболевания в хроническую форму с рецидивами, устранить которую гораздо сложнее.

После попадания возбудителя инфекции в желудочно-кишечный тракт наступает инкубационный период, во время которого патогенный микроорганизм адаптируется к новым условиям и начинает размножаться. Длительность этого периода зависит от природы инфекции. Если патогенные бактерии попадают в желудок алиментарным путем (с пищей или водой), то инкубационный период короткий и длится всего несколько часов, но может он продлиться и 2–3 дня.
После инкубационного периода возникают характерные для острого гастроэнтероколита симптомы, и лечение должно быть начато немедленно. Диагноз ставится на основе следующих клинических проявлений:
- , вздутие живота и урчание в кишечнике;
- расстройство пищеварения: , которая может возникнуть в первый день или через несколько дней после начала патологического процесса;
- в каловых массах при диарее может быть слизь и прожилки крови;
- перед началом диареи возможен запор;
- болевые ощущения в животе, боль может быть схваткообразной или тянущей;
- симптомы интоксикации: общая слабость, головная боль и головокружение, озноб, лихорадка;
- нарушение работы желудка: изжога, отрыжка, горечь во рту;
- тошнота и рвота;
- резкое снижение аппетита, при длительном течении инфекции возможно сильное снижение веса.
При остром гастроэнтероколите симптомы проявляются резко, и состояние больного быстро ухудшается. Инфекция распространяется на все органы желудочно-кишечного тракта. При развитии острой формы заболевания очень важно немедленно начать комплексное лечение. Если этого не сделать, велика вероятность, что гастроэнтероколит станет хроническим. При хроническом течении болезни симптомы менее выражены, и проявляются периодически в периоды обострения. Такое заболевание может длиться годами.
Заболевание характеризуется воспалением слизистой оболочки желудка, тонкого и толстого кишечника. Специфика проявлений патологии будет зависеть от того, какой отдел пищеварительного тракта поражен больше. На клиническую картину влияет и форма заболевания.
Преобладающими при этой форме патологии становятся желудочно-кишечные проявления:
 Тошнота. Первый признак острого поражения пищеварительного тракта. Возникает в течение нескольких часов от воздействия поражающего фактора.
Тошнота. Первый признак острого поражения пищеварительного тракта. Возникает в течение нескольких часов от воздействия поражающего фактора.- Рвота. Однократная или многократная, в тяжелых ситуациях – неукротимая, изнуряющая.
- Боль в эпигастрии. Неприятные ощущения локализуются в проекции желудка и возникают вскоре после появления тошноты. Отмечается незначительное облегчение после рвоты.
- Боль вокруг пупка. Развивается одновременно с дискомфортом в эпигастрии или вскоре после появления первых симптомов болезни.
- Снижение аппетита. На фоне тошноты и рвоты больной не в силах принять пищу, так как все содержимое желудка практически сразу отторгается.
 Вздутие живота, урчание и метеоризм (отхождение газов).
Вздутие живота, урчание и метеоризм (отхождение газов).- Диарея. Многократный стул (до 5-10 раз в сутки и более) становится жидким, пенистым, нередко приобретает желтую или зеленоватую окраску.
- Повышение температуры тела. Отмечается при инфекционной природе заболевания, держится в течение нескольких дней.
Типичным примером острого гастроэнтероколита является пищевое отравление. Возникает при употреблении некачественной воды и продуктов питания.
В зависимости от выраженности симптоматики выделяют три степени тяжести болезни:
- Легкая – рвота и диарея до 5 раз в сутки, лихорадки нет или идет повышение температуры до 37,5 °С, признаки обезвоживания не наблюдаются.
- Средняя – рвота и диарея до 10 раз в сутки, рост температуры до 38,5 °С, признаки умеренного обезвоживания.
- Тяжелая – многократная рвота и диарея (более 10 раз в сутки), высокая температура тела (от 38,5 °С), выраженные признаки обезвоживания.
Симптомы обезвоживания:
 сильная жажда;
сильная жажда;- сухость во рту;
- недостаточное выделение слезной жидкости (нет слез при плаче);
- сухость кожи и слизистых оболочек;
- снижение эластичности кожи;
- уменьшение выделения мочи;
- недостаточное потоотделение;
- запор;
- снижение артериального давления;
- учащение дыхания;
- ускорение сердцебиения;
- головокружение и слабость;
- спутанность сознания.
При хроническом течении болезни симптоматика выражена слабо. Отмечается чередование эпизодов обострения и ремиссии. В ремиссию больной чувствует себя хорошо, но могут сохраняться внекишечные проявления патологии. При обострении на первый план выходят кишечные симптомы.
Клиническая картина хронического гастроэнтероколита в стадию обострения определяется тем, какой отдел пищеварительного тракта поражен больше:
 При воспалении желудка на первый план выходят боли в подложечной области (эпигастрии), умеренная тошнота, возможна рвота.
При воспалении желудка на первый план выходят боли в подложечной области (эпигастрии), умеренная тошнота, возможна рвота.- Поражение кишечника ведет к появлению болей вокруг пупка и в боковых отделах живота. Отмечаются диспепсические расстройства: тошнота, рвота, изжога, отрыжка. Характерно вздутие живота, метеоризм. Стул неустойчивый, диарея чередуется с запором.
В стадию ремиссии характерно появление внекишечной симптоматики:
 Астено-вегетативный синдром. Возникает при нарушении обмена веществ в случае длительного течения болезни. Сопровождается немотивированной слабостью, быстрой утомляемостью, апатией, нарушением внимания и памяти.
Астено-вегетативный синдром. Возникает при нарушении обмена веществ в случае длительного течения болезни. Сопровождается немотивированной слабостью, быстрой утомляемостью, апатией, нарушением внимания и памяти.- Снижение веса. Характерно для больных с преимущественным поражением тонкого кишечника на фоне недостаточного всасывания питательных веществ. При воспалении толстого кишечника снижение веса может быть связано с вынужденным отказом от еды из-за страха появления болей.
Диагностика
Для постановки диагноза и выявления причины гастроэнтероколита применяются такие методы:
 Осмотр терапевта или гастроэнтеролога. Выставить первичный диагноз можно на основании типичной клинической картины.
Осмотр терапевта или гастроэнтеролога. Выставить первичный диагноз можно на основании типичной клинической картины.- Общий и биохимический анализ крови. При хроническом гастроэнтероколите наблюдается анемия, сбой обмена липидов. В острую стадию возможно нарушение ионного баланса крови.
- Копрограмма. Исследование кала позволяет оценить работу пищеварительного тракта.
- Бактериологический посев кала. Применяется при подозрении на инфекционную природу болезни. Позволяет выявить возбудителя гастроэнтерита.

При хроническом поражении пищеварительного тракта добавляются иные методы:
 Фиброгастродуоденоскопия. Применяется для диагностики поражения желудка и двенадцатиперстной кишки.
Фиброгастродуоденоскопия. Применяется для диагностики поражения желудка и двенадцатиперстной кишки.- Колоноскопия – эндоскопическое исследование кишечника. Позволяет увидеть слизистую изнутри, выявить опухоли, язвы, полипы, признаки воспаления. В ходе колоноскопии берется небольшой участок слизистой оболочки для гистологического исследования.
- Ректороманоскопия – эндоскопический метод диагностики заболеваний конечных отделов толстой кишки.
- Рентгенологическое исследование. Позволяет выявить дефекты стенки кишечника или объемные образования, оценить проходимость органа.
Диагностика гастроэнтероколита начинается со сбора анамнеза и выяснения симптомов. Врач уточняет, когда появились первые признаки болезни, в каком порядке они нарастали, какие продукты были употреблены незадолго до ухудшения самочувствия и т. д. Основное обследование проводит гастроэнтеролог, дополнительно может потребоваться консультация инфекциониста.
Для установления точного диагноза проводится ряд лабораторных обследований:
- общий и биохимический анализ крови;
- бактериологический анализ кала;
- копрограмма.
Для более подробного обследования и дифференциации гастроэнтероколита с другими заболеваниями могут быть проведены , ректороманоскопия, ирригоскопия, УЗИ органов брюшной полости и малого таза. Методы визуализации помогают врачу выявить участки поражения в кишечнике, изменения его ширины. По необходимости производится забор частиц ткани для биопсии.
Диагноз ставится на основании клинических проявлений. Но важно точно выявить источник заражения. Для этого по возможности проводят бактериологическое исследование образцов подозрительной пищи. Также делают бактериальный посев кала больного на дифференциально-диагностические микробиологические среды.
Лечение заболевания
Выбор метода терапии зависит от формы патологии, предполагаемой причины, возраста пациента и наличия сопутствующих заболеваний.
Для лечения энтероколитов при тяжёлом течении заболевания назначают антибактериальные и сульфаниламидные препараты. При этом следует учитывать, что антибиотики способны оказывать отрицательное влияние на слизистую оболочку кишечника. При обострении хронического энтероколита, спровоцированного инфекцией, назначают такие препараты как фталазол, фтазин, этазол.
Фталазол принимают в первые два-три дня по 1-2 г каждые четыре-шесть часов, в последующие дни дозы уменьшают вполовину. Этазол – по 1 г четыре-шесть раз в день. Фтазин – в первый день препарат принимают два раза по 1 г, в последующие дни – по 0,5 г два раза в день. В лечении энтероколитов инфекционного происхождения широко используется фуразолидон – препарат обычно назначают по 0,1-0,15 г (две-три таблетки) четыре раза в день.
Продолжительность приёма препарата в зависимости от степени тяжести заболевания может составлять от пяти до десяти дней. Возможно также цикличное применение препарата – по 0,1-0,15 г четыре раза в день (от трёх до шести дней), далее – перерыв три-четыре дня, после чего препарат принимают по предыдущей схеме.

Важное место в лечении хронических энтероколитов занимают препараты для нормализации кишечной микрофлоры. После антибактериальной терапии целесообразным является применение препаратов, содержащих лактобактерии и способствующих нормализации микрофлоры кишечника – линекс (по две капсулы три раза в день), лактовит (две-четыре капсулы дважды в день за сорок минут до приёма пищи), бификол.
Бификол принимают за полчаса до еды. Минимальная продолжительность лечения составляет две недели. Препарат следует перед приёмом развести в кипячёной воде, учитывая дозировку. Для нормализации моторики кишечника при сильных болевых ощущениях показаны антихолинергические средства (атропина сульфат, метацин) и спазмолитики (папаверин, ношпа).
В составе комплексного лечения назначают также препараты кальция, витаминно-минеральные комплексы, курс рефлексотерапии. При нарушениях водно-электролитного баланса вводят внутривенные инъекции физраствора хлористого натрия, панангина (по 20 мл трижды в день) и глюконата кальция. При тяжёлых формах энтероколита с преобладающим поражением тонкой кишки, не поддающихся вышеуказанным средствам лечения, назначают стероидную терапию, например, преднизолон (15 – 30 мг в сутки).
Целью физиотерапевтического лечения является нормализация компенсаторных и регулирующих механизмов. Целесообразным является проведение УФ-облучений, диатермии с использованием высокочастотного переменного электрического тока, а также тепловых процедур. При хроническом энтероколите, сопровождающемся запорами, назначают электрофорез спазмолитиков – магнезии, папаверина, платифиллина.
В народной медицине для лечения энтероколитов, сопровождающихся запорами, используют следующие средства: на одну часть коры дуба добавляют плоды черёмухи и черники, заваривают кипятком и употребляют по половине стакана трижды в сутки за тридцать минут до приёма пищи. Приготовить отвар можно и из корня алтея, добавив плоды фенхеля, кору крушины и корень солодки.
Пить по половине стакана на ночь через час после употребления пищи. При коликах, поносах и остро выраженном воспалении рекомендуется принимать следующий отвар: цветы ромашки лекарственной смешивают с корневищем аира, добавляют одну часть валерианы и плоды фенхеля. Полученный сбор высыпают в стакан горячей кипячёной воды и принимают в тёплом виде трижды в сутки после приёма пищи по полстакана.
ложку тимьяна разбавляют на стакан горячей кипячёной воды и настаивают один час. Затем настой процеживают и принимают по пятьдесят граммов трижды в день. Лекарственные травы имеют очень важное значение в лечении энтероколита. Они способны нормализовывать моторику кишечного тракта, уменьшать воспалительное процессы и снимать болевые ощущения.
[17], [18], [19], [20], [21], [22], [23], [24], [25]

Лечение гастроэнтероколита у взрослых может быть проведено без госпитализации, если симптомы свидетельствуют о легкой или умеренной степени заболевания. При тяжелых формах необходимо помещение пациента в стационар инфекционного отделения.
Терапия включает в себя следующее:
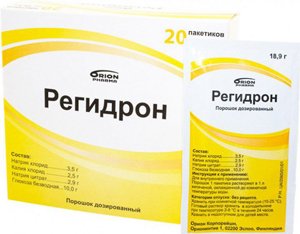
- Регидратация
– процедуры по устранению обезвоживания. Организм насыщается водой, солями и другими важными соединениями, которые были выведены с рвотой и поносом. Если заболевание протекает в легкой форме, то достаточно будет перорального приема солевых растворов (Регидрона, Оралита). Когда потеря жидкости более выражена, препараты вводятся внутривенно (Дисоль, Трисоль, Хлосоль). - Антибактериальная терапия
– прием антибиотиков требуется при некоторых видах инфекционного гастроэнтероколита (Левомицетин, Ампициллин и др). - Дезинтоксикация
– выведение токсинов. Для этого обычно проводится промывание желудка, в ходе которого удаляются остатки еды, патогенные микроорганизмы, токсины. Используется натрий гидрокарбонат (2% раствор) или калия перманганат (0,1% раствор). Если есть запор, то применяется клизмы и слабительные средства (Дюфалак, Сорбекс, глицерин). - Симптоматическая терапия
. Для устранения болей назначаются спазмолитические препараты (Но-шпа, Риабал), для нормализации пищеварения – ферменты ( , ) и пробиотики (Лактофильтрум, Линекс), для общего восстановления организма – поливитамины.
Различают Гастроэнтероколит инфекционный и неинфекционный; к неинфекционным относят также аллергический.
Народные рецепты:
- Промывание желудка. Для этого может использоваться вода или слабый раствор перманганата калия. Промывание проводится до того момента, пока в выделяемой жидкости не останется фрагментов пищи. Эта процедура значительно уменьшает количество возбудителей в организме и улучшает прогноз.
- Борьба с возбудителем заболевания. При бактериальных процессах проводится антибиотикотерапия, при вирусных – противовирусное лечение и т.д.
- Лечение спазмалитиками. При значительных спастических явлениях они не только купируют боль, но и уменьшают отек слизистой оболочки ЖКТ.
- Восполнение ОЦК. При отсутствии рвоты и незначительной потере жидкости можно остановиться на обильном питье. Предпочтительным является применение Регидрона. Если обезвоживание значительное, необходимо прибегнуть к внутривенному использованию растворов.
- Пациента необходимо укрыть и положить грелки на живот.
- При необходимости применяются солевые слабительные.
Рецепты диеты при энтероколите
Большинство людей, услышав слово «диета», представляют изможденного страдальца, с обреченным выражением лица, брезгливо помешивающего ложкой жидкую манную кашу. На самом деле, все не так страшно. Да, питание больного гастроэнтеритом состоит, в основном из протертых каш и супов-пюре, но кто сказал, что это обязательно невкусно?
Рисовый суп-пюре
Сварите куриный бульон из грудинки или ножки, периодически снимая жир. Отберите стакан жидкости, долейте до полу-литра кипяченой водой и доведите до кипения. Всыпьте в кипящую жидкость перебранную и очень хорошо промытую рисовую крупу (5 столовых ложек), дождитесь, пока снова вскипит, и оставьте вариться на слабом огне в течение получаса.

Переберите и хорошенько промойте перловую крупу, залейте ее куриным бульоном (он должен быть горячим) и варите до тех пор, пока крупа не станет мягкой. Затем откиньте крупу на дуршлаг (она пойдет на гарнир ко второму блюду), а бульон, который приобрел несколько тягучую консистенцию, заправьте сливочным маслом, еще раз вскипятите и подавайте на стол с пшеничными сухариками.
Разотрите до однородной массы обезжиренный творог (200-250 граммов), две столовых ложки сахарного песка (с горкой), четверть чайной ложки соли и куриное яйцо. Добавьте манную крупу крупного помола (3-4 столовых ложки) и тщательно перемешайте. Если консистенция теста кажется вам недостаточно плотной (это зависит от величины яйца и влажности творога), можете добавить еще немного крупы.
Теперь, смочив руки прохладной водой, отрывайте по кусочку теста, скатывайте его в шарик, слегка расплющивайте, придавая ему классическую форму творожника, и заполняйте ими чашу вашей пароварки. Время, за которое творожники будут полностью готовы, составляет 20 минут. Снимите их при помощи деревянной лопаточки, выложите на блюдо и остудите.
Рыбное филе как следует промойте большим количеством проточной воды, положите в кастрюлю, залейте холодной водой, вскипятите и минут 15-20 проварите. В это время займитесь приготовлением соуса: насыпьте на сухую сковороду столовую ложку пшеничной муки и поджарьте, все время помешивая, до желтоватого цвета.
Как только появится характерный запах каленого ореха, влейте на сковороду, продолжая непрерывно помешивать, обезжиренное молоко и кипятите жидкость до загустения. Выньте рыбу из бульона (он пригодится для приготовления супа) и дайте стечь воде. Уложите рыбу на лист фольги, полейте соусом, слегка присолите, заверните края, чтобы жидкость не смогла вытечь, и поставьте в разогретую духовку еще на 20 минут. Запеченную треску можно есть и как самостоятельное блюдо, и с гарниром из некрутого картофельного пюре, посыпав мелко нарубленной зеленью укропа.
Чтобы правильно построить и выдержать данное диетическое питание, следует точно выполнять и рекомендации по приготовлению блюд, составляющих рацион больного. Не лишним будет познакомиться с рядом приемов обработки, и изучить рецепты диеты при энтероколите.
Крупу хорошенько сполоснуть в теплой воде. В две части воды комнатной температуры ввести одну часть чистой овсянки и оставить набухать всю ночь. Состав периодически помешивать. Крупа за это время отдаст жидкости свою клейковину. Поэтому утром состав отцедить, насыщенную воду слить в кастрюльку и держать на небольшом огне до загустения.

При этом сама крупа не выбрасывается. С ней можно сварить кашу или приготовить запеканку.
Для приготовления понадобится:
- Рисовой крупы – 50 г
- Легкий мясной бульон – 250 мл
- Соль по вкусу
Последовательность приготовления:
- Для получения бульона, в воде отварить мясо. Чтобы жидкость стала менее тяжелой, для этого ее следует остудить и аккуратно с поверхности снять застывший жир.
- Жидкость отцедить и разбавить водой, взяв ее в объеме в два раза большем, чем самого бульона.
- Поставить на огонь и дождаться закипания.
- Рисовое зерно промыть в нескольких водах. Ввести в закипевшую жидкость.
- После того как состав загустеет, емкость накрыть и блюдо на слабом огоньке томить приблизительно один час.
- Перед окончанием варки кашу посолить.
- Слегка остудив, протереть через сито.
- Перед подачей на стол добавить кусочек сливочного масла.
Чтобы ускорить процесс приготовления, рисовые зерна можно заменить рисовой сечкой.
Фруктовый кисель
- Сушеные или свежие фрукты (например, черная смородина) – сушеной 15 г, если свежая, то больше
- Картофельный крахмал – 8 г
- Сахар – 10 г
- Ягоды перебрать и промыть.
- Залить стаканом воды и, поставив на огонь, варить до полного размягчения ягод.
- Состав слегка остудить и процедить.
- Крахмал соединить с холодной водой и хорошенько перемешать. Взять соотношение вода – крахмал = 4 : 1.
- В отцеженную кипящую жидкость аккуратно ввести разведенный крахмал.
- Посахарить и дождаться повторного закипания.
Напиток готовится только по такой технологии. Добавлять фруктовое пюре не рекомендуется. После того как кисель разлили по чашкам, напиток желательно притрусить сахарной пудрой. Это убережет поверхность от образования кисельной пленки.
Мясные биточки
- Постное мясо, очищенное от фасций, сухожилий и пленок – 110 г
- Рис – 8 г
- Яйцо – четвертая часть
- Вода – 50 мл
- Масло сливочное – 5 г
- Соль – 1 г
- Очищенный и вымытый кусок мяса. Отварить его, и после охлаждение трижды пропустить через мясорубку.
- На воде сварить до готовности рис. Остудить.
- Соединить перекрученное мясо и охлажденный рис.
- Уже совместно пропустить еще раз через мясорубку.
- В рисово-мясную смесь добавить яйцо и соль. Хорошенько перемешать.
- Из полученного фарша скатать шарики, приплюснуть их, формируя биточки.
- Отварить полуфабрикат с применением пара.
- Подавая на стол, блюдо полить растопленным сливочным маслом.
- Яйца – 2 шт
- Масло сливочное – 5 г
- Вода – 80 мл
- Соль – 1 г
- Яйца слегка взбить.
- Добавить воду и соль. Хорошенько перемешать.
- Состав отцедить.
- Поместить в порционную емкость и приготовить с применением пара. Залитый слой должен быть меньше четырех сантиметров. Большая высота блюда не даст возможности нормально приготовиться. В яичной смеси могут остаться жизнеспособные микробы.
- При подаче больному, блюдо сверху сбрызнуть растопленным сливочным маслом.
- Творог (домашний или магазинный) – 100 г
- Яйцо – половина
- Масло сливочное – 5 г
- Крупа манная – 10 г
- Сахар – 5 г
- Творог тщательно перетереть, воспользовавшись ситом.
- В массу ввести другие ингредиенты (кроме масла) и хорошенько перемешиваются. При этом в состав вводится только желток.
- Белок взбивается отдельно до состояния густой пены.
- Белковая пена аккуратно, небольшими порциями вводится в творожную массу.
- Творожное тесто перенести в смазанную маслом форму и выставить для приготовления на пару.
- Кефир (берем не свежий, а вчерашний или трехдневной давности) – 100 г
- Желатин – 3 г
- Вода – 10 г
- Сахар – столовая ложка (20 г)
- Можно добавить грамм корицы
- Кефир перемешать с корицей и сахаром.
- Параллельно желатин залить водой и дать ему постоять для набухания.
- В кефир постепенно, постоянно перемешивая, вводится разбухший желатин.
- Смесь следует хорошенько перемешать до полного растворения сахара и желатина.
- Полученную кефирную массу разлить по формочкам и поместить для застывания в прохладное место. Это может быть холодильник или погреб.
- Рыбное филе – 100 г
- Рис – 8 г
- Масло сливочное – 5 г
- Соль – 1 г
- Вода – 15 г
- Рыбу разобрать, отделить филе и избавить его от костей. Мясо дважды пропустить через мясорубку.
- Рис промыть дважды в холодной воде и отварить до полной готовности. Остудить.
- Рыбу и злак смешать и еще раз пропустить через мясорубку.
- Рыбно-рисовый фарш присолить и сформировать котлетки.
- Приготовить их с использованием пара.
- К столу подавать, сбрызнув сливочным маслом.

[35], [36], [37]
- Рыбное филе – 80 г (сюда подойдет судак)
- Хлебные сухари (продукт не должен быть свежим) – 10 г
- Зелень петрушки – пару веточек
- Соль – 1 г
- Вода – 15 г (для приготовления фарша)
- Рыбный бульон – 350 мл
- Первично промыть и разделать рыбу, отделив филе от костей. Все хорошенько промыть.
- В кастрюлю с водой добавить рыбную голову, плавники, хребет и кожу. Сварить бульон. Жидкость хорошенько отцедить.
- Черствый хлеб замочить в воде.
- Параллельно с приготовлением бульона пропускаем через мясорубку филе судака.
- Добавляем размокший хлеб (излишек воды отжимаем). Хорошенько перемешиваем.
- Снова измельчаем в мясорубке.
- Добавляем соль. Перемешиваем.
- Фарш отбиваем: берем мясо в руки, с усилием бросаем его обратно в емкость или на разделочную доску. Данный процесс уплотнит фарш.
- Делим на порции, формируем шарики.
- Отвариваем их в закипевшей воде, после чего помешаем на водяную баню.
- Перед подачей на стол в миску наливают рыбный бульон, добавляют фрикадельки и зелень.
Постная манная каша
- Вода – 250 мл
- Крупа манная – 50 г
- Масло сливочное – 5 г
- Соль – 2 г
- Налитую в емкость воду довести до кипения, подсолить.
- Манку вводим в кипящую жидкость не всю сразу, а небольшой струйкой, при этом все время перемешивая. Такая предосторожность не даст возможности формироваться комочкам, и каша получится гомогенной.
- Постоянно размешивая, варить на протяжении восьми – десяти минут.
- Непосредственно в тарелку с кашей кладут кусочек сливочного масла.
Как вариант – такую кашу можно приготовить на легком мясном бульоне. Его можно получить, отварив мясо. Жидкость после этого остудить, снять верхний жир и процедить. Разбавить половинным объемом воды. Закипятить. Бульон готов.
Пища – она питает мозг и тело. Но при развитии определенных патологий она способна наносить человеку сильнейшие страдания, усугубляя ситуацию. Поэтому при купировании многих заболеваний ограничение в принимаемых продуктах питания занимает не последнее место в протоколе лечения. Неоценимый эффект организму приносит и диета при энтероколите.
Осложнения
Одним из самых частых и опасных осложнений гастроэнтероколита является обезвоживание. Потеря жидкости и солей происходит из-за частой обильной рвоты и диареи. Дегидратация организма приводит к снижению артериального давления, головокружению, появлению одышки, а в тяжелых случаях – к обморокам и коме.
По этой причине первая помощь пациенту должна заключаться в обеспечении его жидкостью. Пить лучше всего воду, небольшими порциями каждые 10-15 минут, чтобы не спровоцировать приступ рвоты. В это же время необходимо вызвать врача, который направить заболевшего в стационар.
Первая помощь при остром гастроэнтероколите

При тяжелой форме патологии с сильными болями обязательно придерживаются следующих правил:
- полный отказ от пищи в течение 2 суток, можно пить только воду;
- во второй день можно пить чай без сахара, но с соком дольки лимона;
- можно влить в чай 1 ст. л. красного вина – оно улучшит состояние крови;
- на 2-3 сутки добавляют в рацион яблоко в виде пюре, но не больше 1 кг в день, и обязательно – красного сорта;
- если организм реагирует нормально, можно переходить на классическую диету.
Главное – использовать продукты, которые не вызывают выработку желудочного сока.
Целью лечебного питания при гастроэнтерите является создание комфортных условий для пищеварительного тракта, при котором он будет испытывать минимум нагрузок. Особенно актуально это в острый период. Помимо щадящей диеты, больному очень важно поддерживать питьевой режим, а если общее недомогание сопровождает сильная диарея, обязательно принимать лекарственные препараты, препятствующие обезвоживанию.
В острый период нужно категорически отказаться от:
- Бобовых – гороха, фасоли, бобов, чечевицы и продуктов, содержащих сою;
- Грибов – как лесных, так и культурных;
- Свежих хлебобулочных изделий – как из пшеничной, так и из ржаной муки;
- Сладкой сдобы – булок, пирогов, изделий из песочного теста;
- Молочных продуктов – особенно с высоким процентом жирности;
- Жареного мяса;
- Копченых мясопродуктов;
- Кушаний с острым вкусом, обильно приправленных пряностями;
- Консервов, солений и маринадов;
- Жирных и острых соусов, содержащих уксус или лимонную кислоту.

При составлении меню для больного гастроэнтеритом в острой форме, стоит отдать предпочтение:
- Супам-пюре и крем-супам с нежной однородной консистенцией;
- Паровым котлетам из мяса птицы, паштету из куриного филе, мясному суфле;
- Легким мясным бульонам из телятины, говядины и мяса птицы;
- Рыбным бульонам и мягким кушаньям из отварной рыбы;
- Блюдам на основе обезжиренного молока – если после их употребления нет усиления диареи;
- Отварным яйцам и паровым омлетам;
- Протертым кашам;
- Запеченным фруктам – преимущественно яблокам.
Помимо этого, больному можно сдабривать каши растопленным сливочным маслом (до трех чайных ложек в день), а супы и бульоны есть с пшеничными сухариками домашнего приготовления (200-250 граммов в день).
Кушанья нужно есть теплыми – не ниже 36°C. Горячее и холодное в равной степени отрицательно сказываются на самочувствии больного.
Возможные последствия и прогноз
Тяжелое течение острой формы гастроэнтероколита грозит обезвоживанием. Такое состояние ведет к нарушению работы внутренних органов и развитию комы. Без лечения возможен летальный исход.
Хронический гастроэнтероколит приводит к сбою в работе пищеварительного тракта и нарушению всасывания питательных веществ. Такое состояние грозит снижением веса и истощением, авитаминозом, что неизбежно сказывается на функционировании всего организма.

Прогноз при заболевании благоприятный в случае своевременного лечения. Острый гастроэнтероколит полностью излечивается без последствий. Восстановление работы кишечника происходит через 4-6 недель. Хроническая патология остается с больным на всю жизнь. При соблюдении диеты можно добиться снижения частоты обострений и длительной ремиссии.
Гастроэнтероколит сопровождается патологическими изменениями в пищеварительном тракте. Когда заболевание протекает в легкой форме, слизистая оболочка воспаляется, отекает, становится гиперемированной. Иногда развивается кровоточивость в желудке и кишечнике.
Если лечение гастроэнтероколита не начато вовремя или проведено не полностью, то его течение затягивается. Это приводит к глубокому поражению стенок пищеварительного тракта, перивисцеральным сращениям. Слизистая оболочка утолщается, при этом мышечные волокна и железистые протоки атрофируются. Появляются полипы, которые со временем могут переродиться в раковые опухоли.
Профилактика
Лечение острого гастроэнтероколита длится около недели, хроническую форму вылечить сложнее, иногда терапия проводится несколько раз в год, но рецидивы все равно развиваются.
Чтобы предупредить заболевание, необходимо придерживаться мер профилактики:
- Соблюдать правила личной гигиены – мыть руки перед едой, после посещения туалета или улицы, не пользоваться чужим полотенцем и другими принадлежностями.
- Соблюдать санитарно-гигиенические нормы при приготовлении пищи – тщательно мыть фрукты и овощи, до конца термически обрабатывать мясо и рыбу, следить за чистотой разделочных досок, ножей и других инструментов.
- Приобретать продукты только в проверенных местах: крупных магазинах, продовольственных рынках, которые проходят санитарно-эпидемиологический контроль.
- Своевременно и под контролем врача устранять инфекционные заболевания.
- Поддерживать активность иммунной системы – принимать курсы поливитаминов, правильно питаться, заниматься спортом или другой физической активностью (пешие прогулки, танцы), избегать эмоциональных потрясений и стрессов.

Гастроэнтероколит представляет собой воспалительное заболевание желудочно-кишечного тракта. Оно появляется в результате развития инфекции, аллергии, воздействия токсических веществ. При правильном и своевременном лечении гастроэнтероколита симптомы отступают уже через 3 дня.
- соблюдение правил личной гигиены;
- употребление в пищу только качественных продуктов с нормальным сроком годности;
- рациональное питание и соблюдение диеты;
- прохождение регулярных профилактических осмотров у специалиста.
Выполнение этих несложных правил позволит избежать развития болезни и ее осложнений.
Противопоказания
После выздоровления в течение, по меньшей мере, еще трех недель больному необходимо избегать продуктов, раздражающе действующих на слизистую оболочку желудка и кишечника:
- Редиса;
- Редьки;
- Лука (репчатого и зеленого);
- Чеснока;
- Сладкого и острого перца;
- Белокочанной и краснокочанной капусты;
- Свежих огурцов;
- Бобовых;
- Фруктов и ягод, обладающих кислым вкусом;
- Зрелых кисломолочных продуктов;
- Ржаного хлеба;
- Спиртных и газированных напитков.
По окончании срока восстановления необходимо посоветоваться с врачом по поводу дальнейшего рациона. Какая-то часть продуктов снова перейдет в разряд разрешенных, но алкогольные напитки, газвода и пряные овощи с острым вкусом обычно на несколько недель, а то и месяцев оказываются под запретом.
Плюсы и минусы
Диетическое питание при гастроэнтерите обладает целым рядом неоспоримых преимуществ:
- Наряду с лекарственными препаратами, оно эффективно борется с симптомами болезни;
- Больному нет необходимости в течение длительного времени воздерживаться от пищи;
- Тщательно подобранные и правильно приготовленные кушанья из диетических продуктов высокого качества благотворно воздействуют на состояние больного;
- Диета при гастроэнтерите насыщает организм больного всеми необходимыми витаминами и микроэлементами, которые способствуют повышению иммунитета.

Недостатком лечебного питания можно считать лишь то, что придется отказаться от некоторых привычных и любимых блюд, – возможно, навсегда. Многим людям бывает очень сложно перестроиться на здоровое питание. В отдельных случаях приходится прибегать к помощи психотерапевта.
Еще один отрицательный момент – значительные временные затраты на приготовление пищи. Если раньше человек мог закупиться на неделю «Дошираком», сухим картофельным пюре и растворимым кофе, то теперь придется большую часть свободного времени проводить у плиты, что-то отваривая, запекая, протирая и взбивая.
Если не считать всего вышеперечисленного, недостатков у лечебного питания при гастроэнтерите нет.
Во время и после окончания лечения не забывайте о воде. Пейте не менее 1,5-2 литров в день – и ваша пищеварительная система будет в полном порядке.
Отзывы
Дорогие читатели, нам очень важно ваше мнение — поэтому мы будем рады отзыву о диете при гастроэнтерите в комментариях, это также будет полезно другим пользователям сайта.
Фаина, г. Волгоград
«У меня трое внуков-детсадовцев, поэтому с ротавирусной инфекцией наша семья знакома не понаслышке. Принесет один – тут же слягут все, еще и родители подхватят, а кому за всеми ухаживать? Правильно, бабушке. А попробуй таких больных накормить! У меня две тетрадки исписаны диетическими рецептами, да всем разное подавай.
Оно, конечно, понятно: в таком состоянии на пищу и смотреть-то тошно, но есть все равно надо, вот и кручусь у плиты, изобретая новые блюда. Особой популярностью у моих недужных пользуются домашние сосиски – дважды прокрученное куриное филе, смешанное с ложкой сметаны, щепоткой специй и другими ингредиентами, какие есть под рукой, завернутое в рукав для запекания и отваренное. Они получаются такими нежными, буквально тают во рту, и просто идут на ура!»
Ираида, г. Ростов-на-Дону

«При гастроэнтерите главное – соблюдать диету, а это бывает очень сложно. Мой муж, к примеру, жить не может без шашлыков, бифштекса с жареной картошкой, а яичница с беконом – его любимое блюдо на завтрак. Всю жизнь ел – и ничего, а тут вдруг стало плохо: рвота, понос, прямо умирает человек! Вызвали врача – оказалось, гастроэнтерит.
Назначили диету… Я, конечно, готовлю, кормлю чуть не с ложечки, а ему не лучше. Врач сказал, что через два дня должно полегчать, – не тут-то было! Раз вышла в магазин за манной крупой, вернулась – вижу, мой благоверный копченую колбасу уплетает! И кусищем ржаного хлеба закусывает. Как я его на месте не убила, до сих пор не пойму. Собрала все вредное, что было в холодильнике, и к родителям отвезла, так быстро пошел на поправку. Обижался только…»
Классификация заболевания
Диагноз «гастроэнтероколит» – это сборное название для целого ряда воспалительных инфекционных заболеваний желудочно-кишечного тракта. В зависимости от типа воспалительного процесса выделяют:
- геморрагический гастроэнтероколит – развивается в основном в тонком кишечнике, характеризуется возникновением эрозий и кровотечений;
- флегмонозный гастроэнтероколит – гнойное воспаление слизистой оболочки, которое развивается преимущественно в желудке
- катаральный гастроэнтероколит – поражает слизистые оболочки всего желудочно-кишечного тракта, при этом возникает отек и покраснение слизистых с обильным выделением слизи;
- язвенный гастроэнтероколит – на слизистых оболочках желудка и кишечника образуются изъязвления;
- фиброзный энтероколит – редкая форма заболевания, при которой на слизистых оболочках желудка и кишечника образуются фибриновые пленки.
Также выделяют острый и хронический тип заболеваний. Хронический тип характеризуется длительным течением с периодически возникающими рецидивами.


